Este post va
destinado a una serie de cosas que fui aprendiendo durante dos rotatorios: UCI
y SAMUR (unidad de emergencias extrahospitalarias), por lo que va orientaod
sobretodo a pacientes críticos. La atención a dichos pacientes es tan compleja
y delicada como el suceso por el que están pasando, por lo que cuesta de
resumir en un post, aunque intento centrarme en los aspectos mas practicos,
haciendo especial incapie a el manejo de la ventilación y via aérea, entre
otras cosas. Espero que os sirva tanto como a mi.
SECUENCIA INTUBACION RAPIDA
*Intubacion por Glasgow bajo: usar en
ventilador modo “Asistencia Controlada” (AC).
*P MAXIMA VENTILATORIA: 30cmH20
INTUBACIÓN DE SECUENCIA RÁPIDA (SIR):
SIR es útil en multitud
de situaciones que requieren IOT inmediata (pacientes con riesgo de aspiración (traumatismo,
comida reciente, reflujo gastroesofagico grave)): reduce la resistencia a la
laringoscopia, la respuesta presora de las catecolaminas y la presion
intracraneal durante la intubación. Consigue IOT con mayor rapidez y seguridad
que sin utilizar relajantes. La SIR debe ser completada en un tiempo de 5
minutos.
Comprobar que todo el material está preparado:
- Laringoscopio con palas
de varios tamanos, debe comprobarse su luminosidad y
funcionamiento correctos.
- Tubos endotraqueales,
con un numero inmediatamente superior e inferior al tubo
inicialmente
seleccionado.
- Fiadores.
- Oxigeno.
- Aspirador.
- Sondas de aspiracion
(Yankauer).
- Canula orofaringea.
- Balon autohinchable.
- Mascarillas faciales de
varios tamanos.
- Jeringa para inflado
del balon del TET.
- Fijacion para TET.
A TENER EN CUENTA:
No es lo mismo intubar en un quirófano, con
la preanestesia realizada y un paciente en ayunas de 6 horas. En situaciones de
intubación de urgencia, que suele tener lugar de forma prehsopitalaria, unidad
de urgencias o UCI, la cosa se pone bastante más fea. No conoces previamente el
Mallampati o Cormack, casi siempre hay material en el estómago que va a
dificultarte la visualización, pueden haber mocos espesos o incluso objetos
extraños: Moraleja: ten cerca unas Pinzas de Maguil y el aspirador, asi como
alguien que te esté haciendo constantemente la maniobra de presión cricoidea,
una vez inicies la inducción hasta el final de la intubación e hinchado del
neumo.
Cuanto mas obeso es un paciente mas pesara
su papada, por lo que su decúbito supoino producirá por fuerza de gravedad mas
dificultad de visualizar bien la glotis.
En general, no es tan importante la
hiperextensión en la intubación como en la ventilación con ambu. Si
hiperextiendes demasiado al intubar también puede hacerse mas difícil ver bien
las cuerdas, lo importante es alinear bien el CAE (conducto auditivo externo)
con el HS (hueco supraesternal). Al intubar a un obeso, el mango del laringo
DEBE entorpecerte (al dar con su pecho) para meter la pala (eso significara que
el eje y extensión de la cabeza será el correcto), aunque esto hara la
intubicon mas complicada e incomoda.
Si en la ventilación con ambu no se puede hiperextender
(o incluso pudiendo) (por ejemplo por sospecha de trauma cervical), viene bien
la tracción mandibular hacia delante (incluso si hace falta en paciente de
difícilmente ventilable (mayor, obeso, edentulismo, barba…), que uno apreté con
ambas manos el ambu y traccionando la mandibula y el otro accione la bolsa del
ambu).
No nos debe asustar la persona difícilmente
intubable, pero si la persona difícilmente intubabel Y ventilable. Una persona
a la que le haces una secuencia rápida de intubación incluyendo relajante
(succi o rocuronio por ejemplo) pero no consigue intubar, siempre puedes optar
por ventilar de forma manual con ambu o aplicar una mascarilla laríngea hasta
llegada al hospital o hasta la llegada de otro especialista con mas
experiencia. Ventilando puedes llegar hasta el fin del mundo. Pero si alguien a
que no puedes intubar, tiene una anatomía compleja para permitir una correcta
ventilación (cuello corto, obesidad, barba, micrognatia, retrognatia…) ahí
estamos vendidos… Con esto lo que quiero decir es que, aunque la intubacion sea
el gold standard de aislamiento de via aérea, a veces los profesionales nos
podemos obcecar con intubar cuando con ventilar puede ya ser suficiente y con
esto ahorrarnos mas tiempo de anoxia al paciente.
PREOXIGENACIÓN:
Entre 3- 5 minutos, segun
peso del paciente, con bolsa reservorio (FiO2: 100%) y elevacion de la cabeza
del paciente (25 grados), y presion sobre el cricoides (maniobra de Sellick).
PROCEDIMIENTO:
Induccion rapida seguida
de relajante muscular de accion corta (generalmente succinilcolina),
evitando la ventilacion manual una vez el paciente
esta dormido.
PREMEDICACIÓN:
3 minutos. Reduce los
efectos adversos de la intubacion endotraqueal (IET). Considere
indicacion/riesgo.
Prepare equipo. Monitorice. Preoxigene. Via iv.
LIDOCAINA 1% AMP 10 ML
100 MG: bueno para broncoespasmos y crisis asmáticas, asi
como para HTIC. Contraindicado en BAV MObitz II o III grado sin marcapasos
funcionante. Cuidado con IC, IH, IRenal, bradi sinusal, epilepsia, arritmias.
FENTANESTR AMP 3 ML 150 MCG: uno de
los mas utilizados. Genial para el dolor (es 100 veces mas potente que la
morfina). Como no libera histamina (a diferencia de la morfina), no produce
efecto hipotensivo, con lo que se puede usar en pacientes con inestabilidad
hemodinámica. Se debe usar ante la necesidad de intubar en un paciente con una
importante respuesta simpática (aumento del PIC, diseccion aortica, aneurisma
roto, cardiopatía isquémica…). Cuidado con la depresión torácica y con la rigidez
torácica que puede producir (esta ultima se evita con succinilcolina iv).
Tambien útil en ventilación mecánica (adaptación) y en el broncoespasmo.
Produce espasmo de esfínter de oddi (lo contrario a dolantina). Es
recomendable diluirlo un poco para reducir el efecto de rigidez torácica. La dosis de ataque es de 1-2mcgr/kg IV. La
administraremos en bolos de 50mcgr/1ml cada 3 min hasta controlar los síntomas
o alcanzar la dosis máxima. También se puede administrar en perfusión a razón
de 1-4 mcgr/kg/h (2 ampollas de 150mcg en 100ml de SF a 23ml/h). Las ampollas suelen ser de 150mcg (ó 0.15mg), por lo que para
un paciente de 70kg se usara media ampolla, aunque casi es mejor, debido al
desconocimiento de la idiosincrasia y muchas veces de antecedentes del paciente,
empezar con un tercio de la ampolla o lo que es lo mismo, 1ml de esa ampolla).
ATROPINA AMP 1 ML 1 MG: muy
indicada en niños y bradicardia. Contraindicado en glaucoma. Se usa en niños
menores de 1 año, menores de 5ª relajados con succinilcolina y en mayores de 5ª
que necesitan 2ª dosis de succinilcolina.
En niños: 0.02mg/kg, máximo 0.5mg en el niño. En
adultos: media ampolla.
Midazolam: DORMICUMR 3 ML
15 MG. En un adulto stardard (70kg) se puede iniciar
con 5mg bolo iv, o incluso empezar por 3mg si solo quieres una leve sedación.
Se puede llegar máximo a 30mg. Cuidado con IRenal, IHepatica, hipoTA y
ancianos. SIEMPRE ADMINISTRAR ANTES DEL ETOMIDATO, PORQUE ESTE ULTIMO PRODUCE
FASCICULACIONES/TRISMUS.
INDUCCIÓN:
2 minutos. Ventile con
mascarilla-balon y maniobra de Sellick si es necesario (SATO2 menor de 90%).
Seleccione uno:
Etomidato: HYPNOMIDATER AMP 10 ML 20 MG. Solo iv, no poner de forma
intramuscular! Bueno para HTIC, también se puede usar en hipoTA. Reduce PIO y
PIC. Especialmente indicado en TCE inestable. Contraindicado su uso en sepsis y
menores de 10ª. Premedicar con midazolam para evitar trismus. Muy bueno para
CVE. Cuidado porque es proepileptogeno. Como inductor se usa a dosis inicial de 0’3 mg/kg IV
lenta. Para mantenimiento se pueden usar bolos de 0’1-0’2 mg/kg o una perfusión
de 10-40 mcgr/kg/min. Cuando lo usemos como sedante lo haremos en dosis de 0’06
mg/kg IV como dosis de carga, utilizando para mantenimiento una perfusión de
5-7 mcgr/kg/min. Paciente de 70kg: usar 20mg (osea, una ampolla).
Ketamina: KETOLARR AMP 10 ML 500 MG. Puede
usarse intramuscular (lo que lo hace muy bueno para situaciones con
imposibilidad de conseguir acceso iv (ejemplo: atrapados). Produce catalepsia,
amnesia y fuerte analgesia. No produce relajación muscular. Reflejos
faringolaringeos presentes. Se debe administrar de forma lenta en 1 min (mas
rápido produce depresión respiratoria o apnea). Tambien se puede usar en hipoTA, es mas, incluso viene bien porque
aumenta la TA. Es bueno para la
sedación/analgesia si no se puede usar BZD u opioides por la inestabilidad
hemodinamica. Indicado en el shock (excepto en el CARDIOGENICO). Bueno para broncoespasmo grave y grandes
quemados. Contraindicado en shock cardiogenico, HTIC, HTA, cardiopatía
isquémica, pacientes psiquiátricos, IC, glaucoma. La
dosis de inicio como hipnótico es de 1-2 mg/kg IV o 5 mg/kg IM. Mantenimiento
con una perfusión a 1’5-4’5 mg/kg/h. En el caso de que lo usemos como
sedante/analgésico comenzaremos a 0’5-1 mg/kg IV o 2’5-5 mg/kg IM, seguido de
una perfusión a 0’3-1’2 mg/kg/h. Paciente 70kg: 70-100mg iv, im: 350-500mg, teniendo en cuenta
que las ampollas son de 500mg
Midazolam: DORMICUMR 3 ML 15 MG. Sedante,
anticonvulsivante, miorrelajante. Bueno para estatus epiléptico y estatus
asmático, asi como agitado. Cuidado que produce hipoTA. Precaucion en ancianos,
IRenal e IHepatica. En función del efecto que deseemos, la dosis inicial
variará. Para sedación será de 0’05-0’1 mg/kg IV, para IOT (inducción) será de
0’1-0’4 mg/kg IV; y en convulsiones de 0’1-0’2 mg/kg IV. Dosis de mantenimiento
con perfusión entre 0’05-0’4 mg/kg/h. Si usamos la via IN las dosis serán de
0’4mg/kg para sedación y de 0’2 mg/kg en convulsiones. DORMICUMR 3 ML 15 MG. En
un adulto stardard (70kg) se puede iniciar con 5mg bolo iv, o incluso empezar
por 3mg si solo quieres una leve sedación. Se puede llegar máximo a
30mg. Cuidado con IRenal, IHepatica, hipoTA y ancianos. SIEMPRE ADMINISTRAR
ANTES DEL ETOMIDATO, PORQUE ESTE ULTIMO PRODUCE FASCICULACIONES/TRISMUS.
Propofol 1 %: DIPRIVANR AMP 20 ML 200 MG.
Disminuye PIC. Tiene un efecto y vida media corto, por lo que es bueno si hace
falta evaluación neurológica frecuente. Evitar
si hipoTA, shock y menores de 3 años. Es proconvulsivo. Disminuye PIO.
Bueno para asmáticos y epilepsias refractarias. La dosis inicial es muy
variable, en función de las
características del paciente y del grado de sedación que deseemos. En hipnosis
será de 2-2’5mg/kg IV (<55a) o de 1-1’5mg/kg IV (>55a), administrada
lentamente (al menos 30 seg). También se puede usar en bolos de 40 mg cada 10
seg hasta que consigamos la inducción o lleguemos a la dosis máxima. El
mantenimiento se puede realizar en forma de bolos de 25-50 mg cada 5-10 min o
en forma de perfusión a 6-12mg/kg/h (<55a), o bien a 4-6mg/kg/h (>55a).
En el caso de que solo queramos sedar al paciente iniciaremos con 0’5-1mg/kg IV
seguido de una perfusión de 1-4 mg/kg/h. Existe literatura que dice en menores de 55 años usar 2mg/kg
de peso, y en mayores de 55 años usar 1mg/kg de peso, pero para la INDUCCION.
Si solo quieres una sedación superficial (osea dejarlo agusto dormido, con unas
gafas nasales a 3L pero con respiración espontanea y que se despertaría con
estimulo vigoroso) entonces admnistrar 0.5mg/kg de peso.
ESTA CONTRAINDICADO SI ES ALERGICO AL HUEVO
O A LA SOJA
Relajante muscular, intubar, verificar correcta
colocación y mantener sedación y parálisis.
Succinilcolina: MIOFLEXR AMP 2ML 100 MG. Cuidado que aumenta la PIC. Efectos 2os:
Aumenta PIC, hiperK, fasciculaciones, bradi o taquicardia, hipertermia maligna,
aumento de PIO. Produce hipoTA. Muchas anafilaxias. Contraindicado en hiperK, grandes quemados, TCE, lesiones penetrantes
de globo ocular, glaucoma, déficit colinestareasa. Dosis inicial de 1-1’5 mg/kg en bolo IV,
repetible cada 5-10 min al 50-100% de la dosis de inicio según precise hasta un
máximo de 150 mg. Paciente de 70kg: 70mg iv en bolo
lento. ESPECIALMENTE BUENO EN EL LARINGOESPASMO. Menos estable que el rocuronio o vecuronio, aunque no requiere antídoto
por su vida media corta. Cuenta también con que produce fasciculaciones importantes, en las que tampoco hay
que hacer nada, solo dejar que pasen. Tendras que usar este fármaco si es una
intubación en un paciente al que se le puso previamente sugamadex, ya que si es
asi no puedes volver a utilizar el rocuronio o vecuronio hasta pasadas varias
horas.
Rocuronio: mas estable hemodinamicamente que
succinilcolina y tiene menos contraindicaciones, pero su tiempo de acción
es mas largo. Se usa en pediatría y en pacientes con contraindicaicon de uso de
succinilcolina. Aparte, tiene antídoto: suggamadex. Cuidado con hipoTA,
bradicardia, arritmias y depresión repsiratoria. La dosis inicial es de
0’6-1’2 mg/kg IV. Dosis de mantenimiento en bolos de 0’1-0’2 mg/kg IV cada
15-20 min o en perfusión de 9-12 mcgr/kg/min. Paciente de 70kg: 0.6 x 70 = 42mg (siendo la
ampolla de 50mg y empezando por lo bajo, osea que en un paciente típico e
incluso yo diría que en los mas grandes igual, probar con una ampolla entera).
OTROS FARMACOS:
Tramadol: al igual que otros
opioides produce hipoTA (menos que otros opoides). Diluir
la ampolla en 100 cc de SF y administrarse en 15/20 min.
Cl Morfico: hipoTA (ya que libera
histamina, por lo que se puede valorar poner un antihsitaminico para
contrarrestar (polaramine)). Indicado para odlor severo, dolor por IAM, IC-EAP.
Espasmo en Oddi. CI: cuidado en abdomen agudo no diagnosticado, colico biliar,
IAM inferoposterior, asma, epoc, htic. Utilizaremos una dosis de inicio de 0’05-0’2 mg/kg.
Para ello, diluiremos una ampolla en 9 cc
de SF, administrando bolos de 3-5 cc de la dilución (3-5 mg) cada 5-10 min
hasta conseguir aliviar los síntomas o alcanzar la dosis máxima.
Dolantina: 10 vences menos potente
que la morfina. Dolor moderado/severo. De elección en hipoTA, bradicardia e
infarto inferior, colico biliar y pancreatitis (YA QUE RELAJA EL ESFINTER DE
ODDI). Interaccion con IMAO. La dosis de inicio es de 0’5-2mg/kg. Para
facilitar su administración se diluye una ampolla en 8 cc de SF, obteniendo así
10mg/ml. Habitualmente comenzamos con 25-30 mg IV lento (2’5-3cc de la
dilución), que se repiten cada 5-10 min hasta conseguir el efecto deseado o
alcanzar la dosis máxima. Esta dosis se puede repetir cada 3-4h.
Haloperidol: para
agitaicon, delirium, alucinaciones, emesis central. Cuiddo con abjo gasto,
hipoTA, parkinson.
Clorpromacina:
neuroléptico preferible de forma intramuscular. Mas sedante, menos incisivo y
menos extapiramidal que el haloperidol. Para agistaicon, psicosis aguda, crisis
maniaca, sndr confusional agudo.
RESUMEN FARMACOLOGIA
INTUBACION:
HTIC:
lidocaína,fentanilo, etomidato, propofol.
HipoTA se podrá
poner:Fentanilo, etolmidato, ketamina, rocuronoio, vecuronio.
Estabilidad hemodinámica,
utilizar: propofol, midazolam, succinilcolina, tramadol, morfina.
Evitar en HTIC/TCE:
ketamina y succinilcolina
Broncoespasmo/asma, usar:
lidocaína, ketamina, midazolam, fentanilo, propofol.
Quemados: usar ketamina,
evitar succinilcolina.
Niños: evitar propofol
para menores de 3 a. Evitar etomidato para menores de 10 a. EN general, usar,
atropina yvecuronio.
Introduccion
intramuscular: ketamina, clorpromacina.
CVE: fentanilo +
etomidato.
Sepsis: no usar
etomidato.
Shock caridogenico: no
usar ketamina.
HiperK: no usar
succinilcolina,
Esfinter Oddi: se contrae
con morfina y traadol. Se relaja con dolantina.
Glaucoma: CI la atropina
y succinilcolina.
Proepileptgeno: propofol
y atomidato.
Antiepileptogeno:
midazolam y propofol.
Cardiopatia isquémica:
usar fentanilo. NO usar ketamina.
Cuidado cin
IRenal/hepática: lidocaína y midazolam.
INTUBACIÓN OROTRAQUEAL (IOT)
(Sz: varon- 8 mm. Mujer-
7,5 mm. Nino- Edad/2+12= Tamano (cm)):
1. Posicion de
"olfateo": para conseguir una visualizacion directa de la laringe es
necesario alinear tres ejes: el de la boca, el de la laringe y el de la
traquea. Para ello se extiende la cabeza y se flexiona ligeramente el cuello.
Ante un posible traumatismo cervical se retira el collarin cervical y se
procede a una traccion bimanual del cuello.
2.- Suspender la
ventilacion para iniciar la intubacion, que debera realizarse de la manera mas
breve, y en caso de demorarse, suspender la maniobra para ventilar de nuevo.
3.- Tras la extraccion de
protesis dentales o cuerpos extranos introduciremos el laringoscopio (sujeto
con la mano izquierda) por el lado derecho de la boca, desplazando la lengua
hacia la izquierda. Si utilizamos la pala curva, colocaremos el extremo distal
de la pala en la vallecula (entre la base de la lengua y la epiglotis),
mientras que si es una pala recta habra que colocar la pala sobre la epiglotis.
En ambos casos, una vez colocada la pala en la posicion adecuada, se desplazara
hacia delante arriba (siguiendo el eje del mango del laringoscopio, o sea, a
45o con el plano horizontal), hasta la visualizacion de la glotis, cuerdas vocales
y/o cartilagos aritenoides. No debe utilizarse el mango a modo de palanca, ni
los dientes superiores como punto de apoyo.
4.- Posteriormente con la mano derecha, se
cogera el tubo orotraqueal, previamente lubrificado en u extremo, y se
introducira entre ambas cuerdas vocales (maniobra de Sellick y/o BURP (siglas
en ingles: Back, Up, Right, Pressure; puede facilitar la operacion),
visualizando durante todo el procedimiento la glotis. Si por las
caracteristicas de la glotis (intubacion dificil), no puede dirigirse la punta
del tubo hacia la misma, se puede utilizar el fiador colocandolo en el interior
del tubo de forma que no sobresalga por su extremo distal y dando forma al tubo
orotraqueal (generalmente en forma de “L) para poder abocarlo a la glotis.
5.- Despues del inflado
del balon de neumotaponamiento se procede a la ventilacion y oxigenación del
paciente. Durante la ventilacion se ausculta el torax en la linea medioaxilar
para comprobar los sonidos en ambos lados, que han de ser simetricos. Tambien
se ausculta el area epigastrica por si hubiera sonidos de borboteo, lo que
indicaria intubacion esofagica.
6.- Colocar canula
orofaringea, fijar y conectar a ventilacion mecanica._
7.- Parametros iniciales
de ventilacion mecanica:
Volumen corriente: 7-10
ml/kg (ventilacion por volumen). 20-25 (ventilacion por presion).
Frecuencia respiratoria
(segun la edad):_1-6 meses: 30-40 respiraciones por minuto
(rpm)._6 meses-2 anos: 25-30 rpm._2-5
anos: 20-25 rpm._5-10 anos: 15-20 rpm_+ 10
anos: 15 rpm_Adulto: 12-15 rpm.
I/E: 1/2 (en modalidad de
volumen: 25% de tiempo inspiratorio y 10% de tiempo de pausa).
PEEP:
2-4._7.5. Alarma de presion: 35-40 mm Hg, salvo en
patologia pulmonar severa.
FiO2: Inicialmente 1.
Caracteristicas Anatomicas De La Via Aerea Pediatrica
Neonato/Lactante:
La lengua es
relativamente mas grande ocupando casi toda la cavidad oral.
Respiran por la nariz,
puesto que la epiglotis esta en una situacion muy alta, cerca del paladar
blando, lo que dificulta
la respiracion oral (esta condicion dura hasta los 2-6 meses de edad);
esto les permite respirar
y deglutir al mismo tiempo.
La epiglotis tiene forma
de U y sobresale de la laringe en un angulo de 45 °.
La glotis del lactante
presenta una inclinacion, de tal forma que, la comisura anterior desciende
hacia caudal respecto la comisura posterior.
La distancia entre glotis
y carina esta entre los 4-5cm, por lo que hay que ser cuidadoso en la
movilizacion de la cabeza
puesto que se puede realizar una intubacion selectiva no deseada.
Infante:
A partir del segundo ano
de vida pueden presentar hipertrofia del tejido linfoide por lo que las amigdalas y adenoides
pueden dificultar la ventilacion.
En menores de 8-10 anos
la laringe tiene forma de cono truncado cuya base esta constituido por el
cartilago cricoides; hasta hace no mucho tiempo se pensaba que esta parte, y no
la glotis, era la zona mas estrecha de la laringe en este rango de edad, hecho
que se ha demostrado erróneo recientemente, habiendose demostrado que tambien
en esta poblacion, la parte mas estrecha es la laringe, lo que hace que
actualmente se recomiende el uso de rutina de tubos endotraqueales con balon.
GRADOS DE LARINGOSCOPIA SEGÚN CORMACK Y LEHANE:
Grado I: visualizacion completa de la glotis.
Grado II: visualizacion de la comisura posterior de la
glotis.
Grado III: visualizacion solo de la epiglotis.
Grado IV: no se visualiza epiglotis.
Los grados III y IV se consideran laringoscopia
dificil, que a menudo requiere la colocacion del tubo endotraqueal (TET) a
ciegas.
*Se puede intentar meter la mascarilla laríngea ya inflada para evitar
que se doble cuando se inserte.
VENTILACIÓN
Valoracion de la oxigenacion: mediante saturación de O2
Valoracion de ventilación: CO2 (ya sea por capnografia o por PaCO2 en
gasometría (venosa es suficiente, no hace falta que ea arterial)
SI HIPECAPNIA: AUMENTAR EL VOLUMEN TOTAL Y DISMINUIR EL TIEMPO
INSPIRATORIO Y AUMENTAR LA FRECUENCIA RESPIRATORIA.
Intentar mantener 02 <0.6 de fio2. Si es >0.6 y mas de 48h es
toxico. SI es >0.7 puede provocar atelectasias. FiO2 100% esta indicada al
inicio de ventilación mecánica, durante el transporte, aspiración secreciones,
dudas en oxigenación, periodos de inestabilidad.
Si PaO2 baja pese a FiO2 alta: Aumentar la P media alveolar. Y como se
hace esto? Se puede prolongar el tiempo inspiratorio, aumentar la PEEP o
aumentar el flujo inspiratorio (V)
Acidosis o alcalosis respiratoria
pueden regularse con ventilador mdificando la frecuencia resoiratoria y/o
volumen circulante
Sistemas de alto flujo O2: permite de
24 a 50% O2. FIO2 independiente de patrón ventilatorio del paciente. Empezar
con 10-20L/min e ir subiendo. Cuando requiera <50%, baja flujo a 5-10L/min
hasta nivel de inicio.
Sistema de bajo flujo O2: Gas del
equipo y atmosfera. Menor FiO2 cuando respira tranquilo que en hiperventilación
(GN, mascarilla, reservorio).
IRA hipercapnica: es frecuente el
aumento de PaCO2 de 5-10mmHg para luego estabilizarse
El O2 produce toxicidad cuando es
mayo al 60% (FiO2 >0.6).
PaO2>60 = sat >90%.
Curva Hb y saturaciuon a la
izquierda: baja la afinidad por O2.
PH venoso es algo mas bajo que el
arterial.
Ventilacion controlada (CMV) =
Ventilacion en el intubado (secuencia de intubación rápida) = Ventilacion
asistida-controlada (AC). Esta ventilación supone una sustitución total de la
ventilación donde todas las ventilaciones son de tipo mecanico. Puede aplicarse
con control de volumen (por lo que habrá que programar el volumen ciruclante,
flujo inspiratorio, patrón de flujo, frecuencia respiratoria, sensibilidad) o
con control por presión (menos frecuente). El paciente podrá variar la
frecuencia respiratoria pero no el tipo de ventilación.
Ventilacion mandatoria intermitente
sincronizada = combina ventilcion asistida-controlada con ventilación
espontanea.
Ventilacion con Psoporte: cada
esfuerzo inspiratorio del paciente es ayudado por el ventilador que insuflara
con un limite de Presion prefijado. Ciclado a fase espiratoria se hace cuando
el flujo inspiratorio decrece a un valor concreto. Debes prefijar la
Pinspiratoria, umbral de sensibilidad y valorar la PEEP.
Diferencias entre Ventilacion
controlada por Presion y Ventilacion con P soporte:
Ventilacion
controlada por Presion: ciclado espiratorio es por tiempo (ya que el tiempo
inspiratorio esta prefijado). La P inspiratoria puede ser sobre 0 atmosferico o
sobre PEEP.
Ventilacion
controlada con P soporte: ciclado espiratorio se produce por descenso del flujo
inspiratorio. P inspiratoria se establece sobre PEEP.
P MAXIMA VENTILATORIA: 30CMH20
PARAMETROS
Trigger por presión: 0.5-2cmH20
Trigger por flujo: 1-3L/min.
P inspirtoria: 10-15 (<30cmH20)
Flujo respiratorio (su símbolo en una
V con un punto encima): 40-80L/min
I:E
de 1:2
Tiempo inspiratorio: 0.8-1 (mejor
empezar con 0.5-0.6)
Pausa inspiratoria: 0.5-2.
PEEP: 5-8
Volumen minuto (7-10L/min)= volumen
tidal x frecuencia respiratoria
El volumen tidal o volumen circulante
debe ser de 4-10ml/kg. En EPOC se debe usar 6-8ml/kg. SDRA 4-8ml<7kg.
Siempre que en meseta sea menor a 30cmH20!!!
En hipoxemicos, la PEEP suele no ser
necesario >15-20cmH20
Al insuflar durante la ventilación
debe ser la P<20mmHg para evitar abrir el esfínter esofágico.
Si se usa suggamadex para revertir el
rocuronio no podrá usarse de nuevo rocuronio hasta horas después.
Presion en TET debe ser <30cmH20.
Se recomienda gasometría arterial
15min tras iniciar ventilaicon mecánica.
Al aumentar el volumen total (tidal),
requiere prolongar el tiempo inspiratorio (ya que se insuflara mas aire,
necesitara mas tiempo). Por lo que si queremos mantener la relacion I:E, habrá
que reducir la frecuencia respiratoria o aumentar el flujo inspiratorio. Si
estas ultimas dos no se modifican, la I se hara mas larga, decrecieno asi la E
(en cuanto a la relación I:E, quedando asi esta relación modificada).
Aumentar la frecuencia respiratoria
(sin disminuir el ciclo total): acortara el tiempo espiratorio, dando asi
riesgo de atrapamiento aéreo y desarrollo de autoPEEP, por lo que habrá que
disminuir el tiempo inspiratorio o aumentar el flujo para mantener la I:E
constante.
Flujo muy rapidos: ventilador no podrá
insuflar tan rápido, provocando asi hipoventilacion. Flujos muy lentos:
alargamiento excesivo del tiempo inspiratorio. Por lo que se busca disminuir la
frecuencia respiratoria para evitar atrapamiento aéreo.
Una I:E de 1:1 puede inducir autoPEEP
si no se modifica la frecuencia respiratoria.
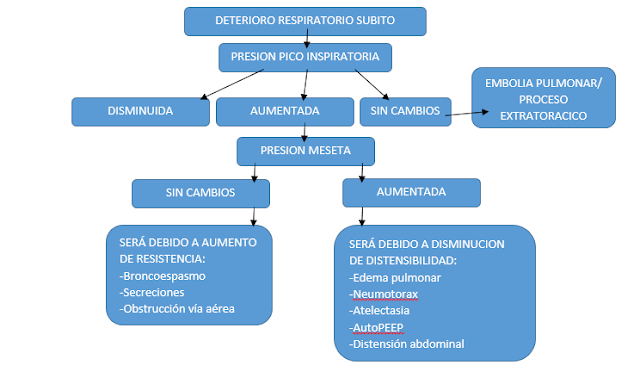
Manifestaciones de lucha contra
ventilador : taquipnea, taquicardia, hipoTA, HTA, arritmias, cianosis, sudoración,
aleteo nasal, uso de musculatura accesoria, respiración asincrónica,
desaturación, aumento o disminución de CO2, aumento de P máxima, disminución de
volumen exhalado.
La distensibilidad se
mide como:
V total corregido /
(Pplat-PEEP) = Valor normal 70-100ml/cmH20
Causas de disminución de
distensibilidad: neumotórax, derrame pelural, atelectasias, neumonía, distres
respiratorio, edema pulmonar, neumonectomia, distención abdominal.
Estado asmático: P meseta debe ser
<30. Hipercapnia permisiva
Para disminuir el autoPEEP: disminuir
frecuencia respiratoria, el tiempo inspiratorio (alargando asi el tiempo
espiratorio) y aplicaicon de flujo constante.
Sospecha de neumonía asociada al
ventilador si:
Fiebre
>38ºC
Leucocitos
>10000
Secreciones
traqueales purulentas
Hipoxemia
Infiltrado
nuevo y persistente (>72h) en Rx torax.
VMNI
Valoracion de la oxigenacion: mediante saturación de O2
Valoracion de ventilación: CO2 (ya sea por capnografia o por PaCO2 en
gasometría (venosa es suficiente, no hace falta que ea arterial)
MODALIDAD RECOMENDABLE PARA VMNI: PSV (presión soporte ventilatorio) =
PEEP + PSV (ó IPAP + EPAP).
Intentar mantener 02 <0.6 de fio2
Si PaO2 baja pese a FiO2 alta: Aumentar la P media alveolar. Y como se
hace esto? Se puede prolongar el tiempo inspiratorio, aumentar la PEEP o aumentar
el flujo inspiratorio (V)
Si la inspiración la activa la
maquina: trigger es el tiempo. Si la activa el paciente el trigger es la
presión/volumen/flujo (ya que la inspiración la estará produciendo el paciente)
Una vez fijada la interfaz, debe
caber un dedo entre el arnés y la cara del paciente.
Variable “limite”: presión/vol/flujo
que se llega máximo en inspiración, antes de que esta termine.
Variable “ciclado”:
presión/volumen/flujo que al alcanzar cierto valor finaliza la inspiración.
Para saber si el ciclado lo hace la
maquina o el paciente: si el paciente es capaz de cambiar el tiempo
inspiratorio, entonces la respiración esta ciclada por el paciente. Sino será
por la máquina.
Variable referencia (basal): variable
controlada durante la espiración. Es la PEEP (presión positiva al final de la
espiración). Un aumento de PEEP supone un aumento de CRF (capacidad residual
funcional), mejorando asi la oxigenación y previene el colapso alveolar.
Modos de ventilación:
Patrón respiratorio: CMV (ventilación mandatoria continua),
CSV (ventilación espontanea continua), IMV (respiración mandatoria/espontanea)
Tipo de control: abierto/cerrado: Presión, volumen y flujo
pueden medirse y usarse.
Estrategia
de control.
Efectos adversos VMNI: hipoTA,
disminución de retorno venoso, disminución de gasto cardiaco, disminución de
excreción de H2O y Na+ por orina (ya que al disminuir la perfusión renal, se
activa el sistema de renina-angiotensina-aldosterona, auemnta aldosterona y
angiotensina y aumenta la reabsorción de Na y H2O). Tambien disminuye el flujo
hepático y cerebral.
La VMNI es mejor en la IRA de
moderada gravedad (pH 7.35-7.25, PaO2/FiO2 250-200). No es tan bueno en situs
de pH normal o PaO2/FiO2 <200.
P MAXIMA VENTILATORIA: 30CMH20
BiPAP inicial:
IPAP 6-8 (aumentando
2-4cmH2O cada vez),
EPAP 3-5,
Rampa 50%,
Trigger 3l/s, (si es
por presion: 0.5-2cmH20)
Sensibilidad espiración
25% del flujo inspiratorio máximo.
4-8 resp/min de
seguridad.
<30 o 40L de fuga
Ajustes posteriores:
Aumentar ipap 2-4cm hasta conseguir
un volumen tidal (Vt) de 6-10ml/kg y frecuencia respiratoria <25rpm
EPAP 5-10, para saturación >90%
con la menor FiO2 valuando autoPEEP
Ajustar FiO2
Ajustar trigger inspiratorio y rampa
Ajustar sensibilidad espiratoria.
Control de evolución de la VMNI:
PEEP
inicial: 5, luego tras 15 min si bien tolerada, subir 3-5cmH20 mas hasta
obtener el grado de oxigenación optimo (= el que permita disminuir FiO2 <0.5
sin afectación hemodinamica (PaO2/FiO2 = ó >300). Aparte, no retirar PEEP
bruscamente, sino reducir 2-5cmH20 cada 2-4h mientras FiO2<0.5 y SAT no baja
más del 20% (el descenso súbito de PEEP provoca colapso alveolar o incluso
edema pulmonar).
Se
puede valorar la progresión de la ventilaicon de varias formas: preguntar al
paciente si se encuentra mejor o ve alguna mejoría, evaluar periódicamente que
hay menos de 30-40L de fuga, realizar gasometrías periódicas (por ejemplo,
después de una hora de vmni). En cuanto al tema de las gaosmetrias, lo mejor
seria una gaosmetria arterial cada hora y ver la evolución, pero esto es una
carnicería para el paciente. Se puede valorar en lugar de esto una gaometria
venosa horaria (valorando asi el pH y el PaCO2, y asi valorando la ventilación)
y la saturaicon de oxigeno (valorando asi la oxigenación).
Evaluar antes de 1h de inicio de
VMNI:
Evaluacion
clinica
Identificar
fugas
Sincronia
paquete/ventilador
Complicaciones
especificas VMNI
Indicaciones VMNI:
Exacerbacion
EPOC o EAP de intensidad moderada:
Disnea
moderada/grave
Taquipnea
(25-30rpm)
Uso
de musuclatura accesoria
PaO2/FiO2
250-200
pH
<7.35-7.25
Estabilidad
hemodinamica
Buen
nivel cognitivo
Tos
ineficaz sin muchas secreciones bronquiales
Necesidad
no prolongada de soporte ventilatorio
Criterios
clínicos y gasometricos sin mejoría en 1-2h
Contraindicaciones VMNI: PCR, inestab
hemodinamica, iam grave, arritmia grave, apnea/ depresión respiratoria,
obstrucción via aérea, broncorrea excesiva, riesgo broncoaspiraicon, HDA,
encefalopatía, qx digestiva reciente, neumotórax no drenado…
Candidato no idóneo: PaO2/FiO2
<200, pH <7.25, no mejoría gasométrica en 1h.
AutoPEEP: atrapamiento aéreo
producido por el propio paciente debido a taquipbea, por lo que ocurrirá un
acortamiento de tiempo espiratorio aumentando asi la carga respiratoria, que a
su vez produce un aumento de fuerza necesaria del diafragma y consecuentemente,
aumentara la fatiga. Este fonomeno produce tabien un aumento de presión
intratoracica, dando lugar a una disminución de retorno venoso.
Al aumentar la frecuencia
respiratoria, baja el tiempo espiratorio, aumenta el atrapamiento aéreo y
provoca asi un aumento de autoPEEP.
Aumentar la frecuencia respiratoria
(sin disminuir el ciclo total): acortara el tiempo espiratorio, dando asi
riesgo de atrapamiento aéreo y desarrollo de autoPEEP, por lo que habrá que
disminuir el tiempo inspiratorio o aumentar el flujo para mantener la I:E
constante.
Riesgo de autoPEEP si: EPOC, vol min
elevado (aumentada frecuencia respiratoria y volumen circulante), tiempo
inspiratorio corto, flujo inspiratorio lento, mayor de 60años, broncoespasmo.
Para disminuir el autoPEEP (estad asmático):
disminuir frecuencia respiratoria, el tiempo inspiratorio (alargando asi el
tiempo espiratorio) y aplicaicon de flujo constante.
Desadaptacion al ventilador: Puede
ser por:
Fallo
de trigger (por baja sensibilidad del trigger (por lo que se debe aumentar la
presión soporte o el volumen tidal o cambiar el trigger) o por excesiva
sensibilidad).
Flujo
insuficiente (dando taquipnea, paradoja abdominal o disnea facial. Por lo que
se debe aumentar la presión soporte o el volumen minuto)
Flujo
excesivo (presentando asi frecuenca respiratoria baja, volumen tidal excesivo.
Por lo que se debe bajar la Presion soporte o el volumen tidal).
Defecto
del ciclado
Ciclado precoz (inspiración mas duradera que la insuflación)
(por lo que habrá que subir la Presion soporte o el tiempo inspiratorio)
Ciclado tardío (espiración activa, prensa abdominal) (por lo
que se deberá variar el umbral del ciclado).
pH <7.25: VMI/VMNI en UCI.
pH 7.25-7.35 y >1 organo afecto:
VMNI en UCI.
PaO2/FiO2 <200: UCI
FiO2 0.3 --- se deberá usar una PEEP
de 5
FiO2 0.4 --- se deberá usar una PEEP
de 5-8
FiO2 0.5 --- se deberá usar una PEEP
de 8-10
FiO2 0.6 --- se deberá usar una PEEP
de 10
FiO2 0.7 --- se deberá usar una PEEP
de 10-14
FiO2 0.8 --- se deberá usar una PEEP
de 14
FiO2 0.9 --- se deberá usar una PEEP
de 14-18
FiO2 1 --- se deberá usar una PEEP de
18-24
CPAP: inicialmente 4, subir de 2 en
2. Sin llegar a mas de 10-12cmH20. Buscar frecuencia respiratoria <25.
BiPAP:
IPAP
inicial: 8-10 (no superar los 20)
EPAP
inicial: 4-5 (no superar los 8)
Frecuencia respiratoria inicial: algo menor a la del
paciente, no intentar luchar con él o intentar vencerla (generalmente 4-8
mandatorias)
Trigger
2-3
I/E:
restrictivo usar 1:1// Normal 1:2//Obstructivo 1:2 o 1:3
Volumen
corriente 7ml/kg
Pplat
<30cmH20
Ciclado:
cuando pasa de inspiración a espiración
P soporte: diferencia
entre IPAP y EPAP
PEEP es equivalente a
EPAP
SI congestion de vías aéreas: aumentar EPAP de 2 en 2 hasta
8. SI mejora, bajar la FiO2 e ir adaptando a frecuencia respiratoria.
Si hipoxemia aumentar la EPAP de 2 en 2 hasta 12, hasta
satracion >90% y sin aumentar FiO2 preferiblemente.
Si hipercapnia:
aumentar IPAP hasta normalizar pH (máximo 25cmH20)
Si contrae abdomen: bajar IPAP (ya que esto significa que
esta habiendo una espiraicon activa)
Si
contrae el esternocleidomastoideo: aumentar la IPAP (ya que aquí esta habiendo
una inpiraicon cactiva, osea que te esta diciendo que necesita mas flujo de
aire inspiratorio)
Inspiraciones
fallidas: subir EPAP
Si
en 2-4h no hay respuesta positiva clinica o gasométrica, considerar VMI
Alarmas inicialmente del ventilador:
Vol
min minimo 5L/min
Vol
min máximo 15L/min
Frec
resp máxima 35rpm
Alarma
de ventilación de apnea: < o igual a 15seg
Generalmente se busca subir la IPAP
para conseguir un volumen total alrededor de 500ml (7-10ml/kg), auqnue en un
paciente EPOC evolucionado, con buena saturación y sin grandes requerimientos
de FiO2 puede ser suficiente conseguir unos volúmenes mas bajos (por ejemplo
300) y no obcecarse con llegar a esos volúmenes objetivo, ya que lo que mandara
es la clinica y mejoría del estaod del paciente y no estas cifras.
Al aumentar el PEEP, conviene
disminuir un poco el volumen minuto para evitar la sobredistension pulmonar. Al
aumentar el PEEP puedes jugando bajando la FiO2.
Ventilacion en BiPAP: usar modo S/T
EAP que no mejora con CPAP, puedes
probar a BiPAP aunque no este reteniendo carbonico.
EAP que no mejora con CPAP, puedes
probar con BIPAP aunque no este reteniendo carbonico.
Fugas VMNI deberían ser <30L
Inicialmente conviene usar el trigger
mas sensible, evitando el autociclado
PaO2/FiO2 persistentemente bajo pese
a ttos: valorar poner en decúbito prono.
EPOC: hipercapnia crónica. Por lo que
intentar conseguir en ellos una PaCO2 normal producirá alcalosis metabólica.
Cuando retirar VMNI?:
Resolución
o mejoría de causa de I Respiratoria Aguda
Criterios
funcionales (PaO2>60, FiO2 <0.4 y PEEP 5)
Estabilidad
clínica (cardiovascular estable y afebril)
GCS >13. Neurológicamente
estable.
Complicaciones de ventilación:
Barotrauma,
dara enfisema instersticial y este dara neumomediastino. A su vez se romperá la
pleura mediastinica y podrá dar neumotórax.
Para
evitar barotrauma, se debe bajar la ventilación minuto, usar volúmenes circulantes
bajos, limitar P máxima, normalizar la distensibilidad pulmonar, usar soporte
ventilatorio parcial..
Manejo incorrecto de ventilador: volutrauma,
barotruama y atelectetrauma: pueden provocar un SDRA.
Para evitar
Volutrauma: 6ml/kg de
volumen circulante.
Atelectetrauma: usar
niveles adecuados de PEEP
Barotrauma: usar
niveles adecuados de PEEP
VA = VM - EM
Por tanto, para mejorar la ventilación
alveolar, se debe aumentar el volumen minuto y disminuir el espacio muerto. El
volumen minuto se define como el volumen tidal o corriente (Vt), es decir, el
volumen movilizado en cada respiración, multiplicado por la frecuencia
respiratoria (FR):
VM =
Vt * FR
Así, el aumento de la frecuencia
respiratoria es eficaz para disminuir la PCO2 al aumentar el volumen minuto.
Sin embargo, al aumentar la frecuencia respiratoria también se aumenta el
volumen correspondiente al espacio muerto, de modo que su efecto disminuye. En
consecuencia, el volumen corriente es la forma más eficaz de aumentar el
volumen minuto y, como resultado, la ventilación alveolar.
El volumen del espacio muerto es
aproximadamente un tercio de todo el volumen
ventilado, por tanto, unos 100 cc en este
caso. Pero para calcular el espacio muerto,
éste debe
multiplicarse por la frecuencia respiratoria:
Al aumentar el Vt se ha obtenido un
aumento de la ventilación alveolar Con mecánica ventilatoria simple se ha
demostrado que el Vt es mucho más eficaz que la frecuencia
respiratoria a la hora de mejorar la
ventilación alveolar. Además, el aumento de la frecuencia respiratoria provoca
una disminución del tiempo espiratorio, por lo que frecuencias respiratorias
altas pueden provocar un aumento del atrapamiento aéreo con las consecuencias
que conlleva.
Predictores de éxito y fracaso:
− Éxito:
● Acidosis
respiratoria con pH entre 7,20-7,35.
● Mejoría
gasométrica tras una hora después de iniciar la VMNI.
● Mejoría
de la frecuencia respiratoria y la cardíaca tras dos horas del inicio dela
VMNI.
● Mejoría
progresiva del nivel de conciencia.
● Rapidez
en su aplicación.
●
Pacientes jóvenes.
− Fracaso:
● APACHE
II elevado (>14).
● Neumonía
asociada.
●
Secreciones respiratorias excesivas.
●
Pacientes sin dientes.
● Estado
nutricional deficiente.
● Bajo
nivel de conciencia.
● PO2/FiO2
≤ 150.
El uso de la CPAP no produce per
se una mejoría de la ventilación. Sin embargo,
al contrarrestar la PEEP intrínseca
disminuye la obstrucción dinámica que se
produce en el EPOC y, por tanto, mejora
el atrapamiento aéreo. Su uso está
indicado en la insuficiencia respiratoria
aguda hipoxémica y en el edema agudo
de pulmón.
MODOS:
− PSV: en
este modo ventilatorio se programa una presión de soporte por encima de
la presión atmosférica, pero únicamente
en la inspiración. Así, la presión llegará
a 0 en la espiración. Conceptualmente
mejoraría la ventilación del paciente. Sin
embargo, en los pacientes EPOC no se
suele utilizar porque al no mantener
una presión basal en espiración no
contrarresta eficazmente la PEEP intrínseca,
presenta un menor efecto en la
oxigenación y, en los ventiladores que utilizan
monotubuladura, puede acarrear reinhalación
de CO2.
− BiPAP:
este modo ventilatorio es una combinación de los anteriores.
Rampa: se define como el tiempo que se
emplea para alcanzar la IPAP. Cuanto más rápida sea, más flujo se obtendrá y,
por tanto, mayor volumen corriente.
Sin
embargo, cuanto más rápida sea, peor la tolerará el paciente.
Iniciando
vmni:
Se deben seguir los siguientes pasos
idealmente:
− Comunicar al resto del equipo la
indicación y el inicio de la técnica.
− Explicar la técnica al paciente.
− Colocar al paciente a 90°.
− Monitorizar al paciente:
pulsioximetría, monitorización electrocardiográfica, TA no invasiva, frecuencia
respiratoria y trabajo respiratorio (es imprescindible conocer los parámetros gasométricos).
− Elegir el tipo y el tamaño de la
interfase.
− Verificar las tubuladuras y los
filtros.
− Encender el respirador y elegir el modo
ventilatorio.
− Programar los parámetros. En este caso se
puede optar por dos opciones dependiendo de la gravedad del proceso. Un inicio
rápido o paulatino. Idealmente se debe realizar el paulatino para una mayor
comodidad del paciente.
● Rápido:
CPAP: programar un CPAP entre 6 y 8 cm de
H20.
BiPAP: programar una IPAP de entre 12 y
15 cm de H2O y una EPAP entre 4
y 5 cm de
H2O.
●
Progresivo:
CPAP: iniciar con 4 cm de H2O y aumentar
de 2 en 2 cm de H2O cada 5-10min
BiPAP: iniciar con 8 cm de H2O de IPAP y
aumentar de 2 en 2 cm de H2O; EPAP con 4 cm de H2O y aumentar de 1 en 1 cm de
H2O cada 5-10 minutos.
− Valorar
la necesidad de colocar una sonda nasogástrica:
● Necesidad de nutrición con previsión de VMNI
mayor de 48 horas.
●
Minimizar la posibilidad de broncoaspiración.
− Colocar
la mascarilla sin arneses en la cara del paciente.
− Tras la
adaptación inicial del paciente ajustar la mascarilla con el arnés, comenzando
siempre por la fijación caudal y permitiendo que pasen uno o dos dedos entre la
cara y las cintas del arnés.
−− Observar
la sincronización del paciente y controlar fugas para pequeños ajustes de la
mascarilla.
−− Valorar
sedación ligera (midazolam 0,05 mg/kg iv); es frecuente la mejoría sólo con el
uso de morfina.
SEGUIMIENTO
DE LA VMNI
Una vez iniciada la técnica, el objetivo
principal en la primera media hora a una hora es la adaptación del paciente a
la interfase y el respirador, por lo que no se debe esperar una mejoría marcada
ventilatoria. Sin embargo, sí se debe observar una mejoría de la oxigenación,
del trabajo respiratorio y de los parámetros hemodinámicos. Por lo comentado,
el objetivo mínimo de PaO2 debe ser de 60 mm de Hg para evitar la hipoxia
tisular o, lo que es lo mismo,
una Sat.O2 del 90%. Por el contrario,
PaO2 superiores a la normal (en general una PaO2 de 80 mm Hg o una Sat.O2 del
95%) no aportan ningún beneficio al paciente y puede conllevar una depresión
respiratoria.
Valorar asincronía. La mala adaptación y
la mala sincronización del paciente conllevan una mala mecánica ventilatoria.
Si dicha asincronía se debe principalmente a la agitación del paciente, se le
debe sedar suavemente. En otras ocasiones se puede observar una espiración
activa por parte del paciente (se observa contracción de la musculatura
abdominal). Ésta se produce, principalmente, por dos razones: por una falta de
compensación de la PEEP intrínseca o por atrapamiento aéreo. Es importante
distinguir entre un problema u otro porque en el primero la solución es aumentar
la EPAP y en el segundo es disminuir la EPAP y la IPAP para mejorar la
compliance.
Conseguir una relación
inspiración-espiración de 1:3. Con el fin de mejorar el tiempo espiratorio y
aumentar el volumen corriente espiratorio. Para mejorar esta relación se deben
ajustar el trigger inspiratorio y el espiratorio, así como la rampa.
En general, si no fracasa la VMNI, se
debería mantener durante un periodo mínimo de 24 horas para la insuficiencia
respiratoria hipoxémica y de 48 horas para la hipercápnica.
Los
criterios de fracaso de la VMNI serían los siguientes:
− No hay mejoría clínica (frecuencia
respiratoria, tiraje intercostal, disnea, nivel de conciencia y acidosis
respiratoria) tras 90 minutos desde el inicio de la técnica.
− Intolerancia a la técnica por parte del
paciente (principalmente por dolor provocado por la mascarilla o ansiedad).
− Inestabilidad hemodinámica, isquemia
miocárdica grave o arritmias ventriculares potencialmente letales.
− Necesidad de intubación endotraqueal y
ventilación mecánica convencional.
Si tras el tiempo marcado anteriormente el
paciente presenta una frecuencia respiratoria normal, estabilidad hemodinámica,
nivel de conciencia adecuado a su situación basal, corrección de la acidosis
respiratoria y una adecuada oxigenación (en general una PO2/FiO2 ≥ 200) se
puede intentar el destete de la VMNI.
Metodo
destete:
Rápido: se inicia una disminución de 2 en
2 cm de H20 tanto de la IPAP como
de la EPAP hasta obtener una IPAP y una
EPAP de 4 cm de H20, momento en
que se cambia a oxigenoterapia
convencional y se procede de forma similar a lo
comentado en el punto anterior. En
general, se precisan entre seis y ocho horas
para
completar el destete completo (incluido los controles posteriores).
SDRA
Puede requerir PEEP (o EPAP) elevadas
(abres los alveolos encharcados y mejoras la oxigenación). Incluso puedes
probar a subir PEEP y bajar FiO2. Se puede probar si mejora con decúbito prono.
Decubito prono: redistribución gravitatoria
de la sangre, mejorando asi V/Q y oxigenación.
PaO2/FiO2: <300: leison pulmonar
aguda. <200: SDRA.
FARMACOLOGIA EN CUIDADOS CRITICOS
Ringer lactato: usar en reanimación o
acidosis hipercloremica. NO USAR EN TCE O HTIC!!!
Cada 3 dosis de cristaloides, se puede dar una dosis de coloide (sin
superar >20ml/kg). Pero no usar coloides en insuficiencia renal (excpeto la
prerrenal) ni en coagulopatias.
Si ante una sospecha de hipovolemia, levantas las piernas
unos minutos y sube la TA >10%, requerirá mas fluidos.
No poner IECAS ni ARAII si hay fallo renal, poner Ca Antagonistas
No dar propofol a alérgicos al huevo o soja
INOTROPICOS:
ALFA 1: VSOCNSTRICCION ARTERIAL (FENILEFRINA, NORADRENALINA)
ALFA 2: VASODILATACION VARTERIAL Y VENOSA (CLONIDINA)
BETA 1: ACTUA EN MIOCARDIO. INOTROPO + Y CRONOTROPO + (DOMUTAMINA (que
aumenta la contractilidad cardiaca) / NORADRENALINA /EFEDRINA / ALEUDRINA)
BETA 2: ACTUA EN MUSCULO LISO BRONQUIAL Y VASCULAR. BRONCODILATA Y
VASODILATA (EFECDRINA Y ALEUDRINA)
LA ADRENALINA TIENE UN EFECTO ALFA 1 Y 2 Y TAMBIEN BETA 1 Y 2.
Dopamina:
1.
Efecto dompaminergico (vasodilatación
renal y mesentérica)
2.
Efecto beta 1 y 2: inotropo +
3.
Efecto alfa: vasopresor
Clonidina: simpaticolítico. Agonista alfa de acción central (agonista
alfa 2)
Bbloq beta 1 selectivo: esmolol
Bbloq no selectivo: propanolol y labetalol.
Mucho cuidado con la efedrina, o incluso evitarla si se encuentra en una
FA rápida!!!
Vancomicina puede dar plaquetopenia
Corticoides se deben usar en shock
séptico, sobretodo si requiere drogas vasoactivas y fluidoterapia elevada.
Tener en cuenta que para que las
drogas vasoactivas funcionen en el organismo, deben estar en un torrente
sanguíneo con un pH estabilizado, sino pierden efectividad.
Morficos pueden ralentizar el ritmo
cardiaco (si sedado y FA bloqueada, reducir dosis de sedación).
Potasion oral normalmente se da 1c
cada 24h (individualizar)
Succinilcolina no se pone en infusión continua, solo en bolos para la intubación.
El vecuronio o rocuronio sí.
Midazolam disminuye los reflejos laríngeos.
Ketamina aumenta la TA.
SEDACIÓN
Para la sedación generalmente como
primera elección salvo contraindicación se usa el Midazolam (0.03mg/kg/h) o
Propofol (0.5mg/kg/h). Estos fármacos en pacientes estables hemodinamicamente
se pueden usar, aunque en inestables mejor usar fentanilo y etomidato (ya que
no afectan a la TA).
BZD: son sedantes, no hipnóticos.
ESCALA RASS:
CARDIOVASCULAR
EAP Killip III que va bien, para
disminuir el sobreesfuerzo cardiaco, conviene bajar los fluidos (bajando si la
precarga) y admnistrar IECAS (bajando asi la poscarga), mejorando en conjunto
asi el esfuerzo caridaco.
No poner IECAS ni ARAII si hay fallo
renal, poner Ca Antagonistas
Morficos pueden ralentizar el ritmo
cardiaco (si sedado y FA bloqueada, reducir dosis de sedación).
Insuficiencia aortica e hipertensión
arterial: importantes acompañantes de diseccion aortica.
>50% de los pacientes presentan
una elevación de ST e inversión de T, pero estos cambios desaparecen solos tras
5-10min, sin ser SCA.
CODIGO INFARTO:
Indicaciones preintervencionismo:
SCASEST: Dolor compatible con angina
y
Aumetno
de troponinas >3veces o cambios en ECG: Ticagrelor
SCASEST
recurrente con CLopi + AAS: Ticagrelor
Alergia
a Clopidogrel: Ticagrelor
SCASEST sin alteraciones en ECG ni aumento de troponina o si
hay contraindicación a Ticagrelor: Clopidogrel.
SCACEST
Antes
de ACTP 1º (<75 años, no ACV previo): Prasugrel
Antes
de ACTP 1º (>75 años o ACV previo): Ticaggrelor
Pacientes
no remitidos a ACTP primaria (trombolisis): Clopidogrel
Pacientes no incluidos en los anteriores (remitidos a
hemodinamica con presunción de posible ACTP): Clopidogrel
Contraindicaciones Ticagrelot y
Prasugrel:
Riesgo hemorrágico aumentado (Hb<10, antecedentes hemorrágicos
o lesiones predisponentes, cirrosis, enolismo severo, qx mayor en 30 dias
previos… (ambos están contraindicados)
Ictus
hemorrágico previo (ambos contraindicados)
Indicacion
de anticoagulación oral crónica (ambos contraindicados)
EPCO
severo (ticagrelor esta contraindicado)
Bradicardia/alteraciones
conducción (ticagrelor contraindicado)
Enf renal crónica (pacientes en diálisis o creatinina
>3mg7dL) (ticagrelor contraindicado)
1as
24h tras fibrinólisis (ambos contraindicados)
Sospecha
de incumplimiento terapéutico (ambos contraindicados)
DISECCIÓN AÓRTICA
ARRITMIAS
(dosis de Julios según aparatos
bifásicos)
Cardioversion:
ACFA o Flutter:
premedicar con amiodarona. Contraindicada cardioversión si existe intoxicación
digitalica. Precisa anticoagulación correcta 3-4 semanas. Usar 100-200J.
Taquicardia
supraventricular: Raro. Suele mejorar con maniobras vagales (MSC, valsalva),
adnosina, verapamilo o diltiazem
Taquicardia venticular:
si estable hemodinamicamente se pede probar con procainamida /amiodarona. SI
inestable o hipoTA o ensanchamiento QRS: hacer CV sincronizada. TV Monomorfa:
100-150J. TV Polimorfa: 200-360J.
Desfibribrilacion: desfibrilar a 200-360J
(fibrilación ventricular).
En embarazadas los J no cambian ni se
deben modificar.
Niños: Cardioversion: 2-4J/kg.
Bradicardia: atropina 0.5mg (que
equivale a media ampolla). Si no mejora, administrar efedrina 10mg (=1ml de
ampolla de 10mg/ml)
Mucho cuidado con la efedrina, o
incluso evitarla si se encuentra en una FA rápida!!!
ALTERACIONES ACIDOBASE
Exceso de Bases (EB): exceso o
déficit de base representa la cantidad de acido o base (según si es positivo o
negtivo) que habría que administrar para corregir una desviación de pH. Si
aumenta: será debido a una acidosis respiratoria (a que el aumento de HCO3 esta
compensando) o sera debido a una alcalosis metabolica (ya que el aumento de
HCO3 sera la alteración primeria). Si disminuye será por una acidosis
metabolica o alcalosis respiratoria.
BUN: Nitrogen Urea Blood: cantidad de
nitrógeno circulando en la sangre en forma de urea. Aumentara en el fallo renal
(prerrenal incluido). Niveles normales: 6-20.
Calcio: Valores normales:
8.5-10.2mg/dL. Tambien 2.2 -2.6mmol/L.
Compensacion de alcalosis metabolica:
Expected
PaCO2 = (1.5 x HCO3) + (8 +/- 2) = y +/- 2
Por
lo tanto: y +/- 2 equivale al PaCo2 obtenido: acidosis metabolica compens.
y
+/- 2 < al PaCo2 obtenido: acidosis metabolica + acidosis respiratoria
y
+/- 2 > al PaCo2 obtenido: acidosis metabolica + alcalosis respiratoria
Compensacion de acidosis metabolica:
Expected
PaCO2 = (0.7 x HCO3) + (21 +/- 2) = y +/- 2
Por
lo tanto: y +/- 2 equivale al PaCo2 obtenido: alcalosis metabolica compens.
y
+/- 2 < al PaCo2 obtenido: alcalosis metabolica + acidosis respiratoria
y
+/- 2 > al PaCo2 obtenido: alcalosis metabolica + alcalosis respiratoria
Acidosis respiratoria aguda/crónica?
Si
es aguda el HCO3 aumenta 1 mEq por cada aumento de 10mmHg de PaCO2
Si
es crónica el HCO3 aumenta 3.5mEq por cada aumento de 10mmHg de PaCO2
Alcalosis respiratoria aguda: pH
expected = 7.4 + (0.008 x (40 + PaCO2)
TROMBOEMBOLISMO PULMONAR
HNF será preferible en pacientes de:
Alto
riesgo hemorrágico (al poder revertirse la HNF rápidamente)
Obesos
(puede ser difícil precisar dosis adecuadas)
Insuficiencia
Renal grave (FG<30)
TEP con inestabilidad hemodinamica o
TEP masivo: usar HNF, no HBPM.
TEP normal: hibor 115U/kg/24h o
Clexane 1mg/kg/12h o 1.5mg/kg/24h.
Trombolisis en REP si:
TEP
masivo con compromiso cardiorrespiratorio (Insuficiencia respiratoria grave,
hipoTA y shock)
Trombos
móviles en cavidades derechas (ecocardio o arteriografía)
Trombolisis
iliofemoral masiva con o sin TEP
Si containdicada la anticoagulación:
valorar filtro cava.
OTROS
Situacion catastrofica: paciente atrapado al que no se le puede poner
via: poner de forma intramuscular ketamina (produce hipnosis, por lo que
habrá que ventilar si se produce apnea) y midazolam (que evitara las
alucinaciones por ketamina) y atropina (que evitara la sialorrea por la
ketamina)
SIRS:
Temperatura
>38 o <36
Frecuencia
cardiaca >90lpm
Frecuencia
respiratoria >20rpm ó PaCo2 <32
Leucocitos
>12000 o <4000 o >10% inmaduros
Una progresión de SIRS conllevara a
un SDMO
Paciente crítico crónico (visto
sobretodo intrauci):
>10d
en UCI
PCR
>150
Linfos <0.8x10^9
Pierde
peso (>10% o IMC <18 o índice de creatinina-altura <80% o albumina
<3 o prealbumina <10mg/dl o retinol ligado a proteínas <10mcg/dl)
SOFA
>3:
disfunción de 1 organo/sistema
>o=3:
fallo de 1 organo o sistema
>15:
mortalidad 90%
Fallo hepático y renal suelen
aparecer tardíos e indicar situación preterminal.
HbCO debe ser <20%
(preferiblemente <10%)
PVC: onda C equivale a la onda R del
ECG. Valor normal: 2-6mmHg: Presion auricula derecha.
Hipomagnesemia:
administrar 500ml SF y sulfato Mg (1 ampolla) en 24h. Asi debería subir un poco
(ejemplo: de 1.7 a 2)
HIpermagnesemia:
Ca intravenoso (antagoniza Mg). Si grave hipermagnesemia o enfermedad renal:
hemodiálisis.
Calcio: Valores normales:
8.5-10.2mg/dL. Tambien 2.2 -2.6mmol/L.
TAPSE: si es
menor a 16 supone una disfunción de ventrículo derecho. En adulto sano debería
ser >24.
Nutricion
enteral por SNG (un ejempo practico): novasource a 42ml/h. Comprobar residuo
cada 6h. Si residuo superior a 200ml descender a 21ml/h. Asociar agu 100ml por
SNG cada 6h.
Mareos y
nauseas en paciente con sospecha de hemorragia interna o hipovolemia: es debido
a una hipotensión.
Taquipneico
con IRespiratoria que persiste pese VMK con %O2 elevados: frecuencia
respiratoria baja (5 por ejemplo) y tiempo inspiratorio bajo (0.5).

















No hay comentarios:
Publicar un comentario