ROTATORIO ENDOCRINOLOGÍA, las hormonas y sus locuras.
En este post os dejo lo aprendido en el rotatorio de esta
especialidad, que personalmente me suele entrar por un oído y me sale por el
otro. Todos tenemos esas especialidades con las que no tenemos mucha afinidad y
gran facilidad de olvido, por lo que os aconsejo en esos casos hacer un buen
resumen de cada patología con algoritmos que os ayuden rápidamente en la toma
de decisiones de forma correcta (como el manejo de la DM2 con antidiabéticos
orales que tenéis en el post anterior). Que os sea leve!
PATOLOGÍA HIPOFISARIA
Niveles
prolactinemia:
<100:
no prolactinoma
100-250:
prolactinoma si no esta embarazada
<250:
emabarzo
>250:
prolactinoma aunque esté embarazada
<150:
debido a fármacos (metoclopramida, domperidona, haloperidol, risperdal…)
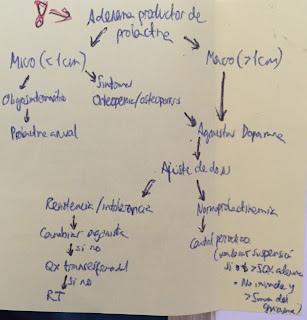
Prolactinoma: grande (>1cm): macroprolactinoma. Si
pequeó, el tto es primero bromocrptina (si esta embaraada o quiere estarlo),
sino dar cabergolina (mas eficaz y menos efectos 2os pero teratogénica). Si no
tolera o no es eficaz se valora tto qx.
Hiperprl en mujer que se quiere quedar emabrazada y sin
hallazgos en prueba de imagen: se le quita bromocriptina en embarazo. Si tiene
hallazgos en prueba de imagen no se quita la bromocrptina en embarazo.
Acromegalia/hipersecreción
GH: diagnostico mediante:
1.
Aumento de IGF1 (1º prueba) (si es negativa
descarta acromegalia).
2.
GH tras SOG >1ng/dL (IRMA >0.4) (GH no se
suprime por sobrecarga de glucosa) (confirma dx)
Acromegalia, hipercalcemia y tumores pancreáticos: valorar
MEN1
Diabetes insípida
Poliuria (>50ml/kg/dia) y osmolaridad plasmática <300.
Muchas veces no muestran analíticamente deshidratación (electrolitos normales)
ya que beben mucho ante su intensa poliuria. Pero si se les impide beber agua
se acabarían deshidratando.
SIADH
exceso de ADH. Te quedas con más agua de la que necesitas.
Suele ser dx de exclusión. Osmolaridad
plasmática baja y osmolaridad urinaria alta (al quedarse el organismo con mas
agua).
Exceso de secreción de ADH, por lo que no hay ni poliruia ni
polidipsia. Como etiología considerar, Ca microcitico pulmón, patología SNC,
fármacos (ISRS, AINEs, haloperidol…)
Existirá disminución de ac urico, creatinina, albumina y BUN
pero iones y pH será normal.
Criterios dx
mayores (se deben cumplir todos ellos):
HIpoNa (<135)
Hiposmolaridad plasmática
(<275)
Ausencia de edemas
NO depleccion volumen (TA
normal)
Falta de dilución máxima de
orina (Osm orina>100)
Exclusion de hipotiroidismo e
insuficiencia suprarrenal
Otros criterios dx menores: sobrecarg hídrica aptológica,
AVP aumentada en suero y orina. Na en orina alto (mayor a 20)
Si es un SIADH agudo y sintomático se usaran sueros
hipertónicos. Asociar furosemida (ya que
elimina mas H2O que Na) o vaptanes (eliminan H2O sin eliminar Na. Los vaptanes
son de elección pero NUNCA SE DEBEN ADMINISTRAR EL MISMO DIA QUE SE PONGAN LOS
SUEROS HIPERTONICOS, SINO ESPERAR A QUE
EL CUADRO AGUDO HAYA PASADO PARA COMENZAR A ADMINSTRARLOS.
SIADH moderado/grave, instauración <48h y Na <120:
suero hipertónico salino al 3%.
SIADH leve/moderado, instauración >48h y Na>120:
calcular (Na orina + K orina)/Na plasma: <0.5: restreccion hídrica (solo
adminsitrar 1000ml/dia). 0.5-1: restreccion hídrica (solo adminsitrar
500ml/dia). >1: adminsitrar tolvaptan.
TIROIDES
Tipos de bocio: el tamaño aquí importa
Bocio simple: suele ser por déficit de yodo/fármacos. Tto:
sal yodada. TSH y T4 son NORMALES.
Yodo produce efecto Wolff Chaikoff (al aumentar ingesta de
yodo, el organismo interpreta que prodria haber demasiada hormona tiroidea, por
lo que frena la producción de la misma). Por otra parte, el yodo intravenoso
que se pone como contraste en ciertas pruebas puede producir tirotoxicosis
(efecto Jod Basedow, dando síntomas hipertiroideos).
T4 viene solo de tiroides. T3 viene de tejidos periféricos
Bocio asintomático: LT4 dosis supresora (a veces), sal
yodada y vigilar evolución. Si hay clinica copresiva, valorar qx/yodo 131.
Realizar estudio con exoloracion, eco, tac y rx torax.
HIPERTIROIDISMO
Hipertiroidismo
1º: alta T4 y baja TSH
Hipertiroidismo
2º/3º o central: alta T4 y TSH normal o alta.
Hipertiroidismo
subclínico: T4 normal y TSH baja
Gammagrafia
con:
Hipercaptacion global:
aumento de tsh por hipertiroidismo central o por tumor productor de tsh
//enfermedad Graves (ac receptor tsh que lo activa)//coriocarcinoma//mola
hidatidiforme//hiperémesis gravídica (estos últimos 3 se asocia a aumenot de
HCG, que tiene estructura similar a TSH).
Hipercaptación focal:
bocio multinodular (varias zonas hipefuncionantes) // adenoma tóxico (1 zona
hiperfuncionante)
Hipocaptación:
tiroiditis//tirotoxicos facticia (ingesta de hormonas tiroideas) //Jod
Basedow//estruma ovárico//metástasis funcionante de Carcinoma folicular. Los
primeros tres tienen además un rastreo corporal abolido.
Tto hipertiroidismo: metimazol, Bbloq, yodo inorgánico,
glucocorticoides. Tto definitivo: radioyodo o cirugía.
Enfermedad Graves
Basedow (ac receptor tsh que lo activa): antitiroideo (metimazol). Bocio
difuso, mixedema pretibial y oftalmopatía infiltrativa. Destacana arritmias
(eg: FA resistnete a digoxina). Es la causa mas frecuente de exoftalmos
uni/bilateral en adulto. Aumentan AcTSI (aunque no siempre).
Nodulo tiroideo: analítica con tsh, eco y PAAF.
Hipertiroidismo: metimazol. Si
emabarazo cambiar a propiltiouracilo
Inicio tto hipertiroidismo: tirodril
5mg 1-0-1 y sumial 10mg 1-0-1.
Si se palpa nodulo: eco y paaf. No
tomar yodo ni sal yodada, sino sal normal.
Tiroidectomizados tienen más riesgo
de osteoporosis
HIPOTIROIDISMO
Etiologias: déficit yodo (lo mas frecuente), patología
autoinmune tiroidea, iatrogenia.
Inicialmente, solicitar tsh y t4. SI estas están alteradas,
interesa solicitar en siguiente analítica los AntiTPO y AntiTG para averiguar
si hay alguna etiología autoinmune debajo.
Hipotiroidismo
subclínico: T4 normal, TSH alta
Hipotiroidismo
1º: baja T4 y alta TSH
Hipotiroidismo
2º/3º o central: baja T4 y TSH normal o baja. IMPORTANTE, EN CASO DE
HIPOTIROIDISMO 2º/3º SE DEBE VALORAR ANTES DE DAR LA TIROXINA SI EXISTE UNA
INSUFICIENCIA SUPRARRENAL (YA QUE SE DEBEN TRATAR ANTES LA FALTA DE CORTICOIDES
QUE LA FALTA DE TIROXINA).
Hipotiroidismo
2o: tsh baja. T4 puede ser normal si ya está con tto sustitutivo con
eutirox. Solicitar analitica con acth, prl, gh, igf1, cortisol, lh y fsh (en
pruebas funcionales del hospital), ya que la falta de tsh puede asociarse
muchas veces a la falta de otras hormonas hipofisarias y las alterarse así
también otras hormonas influenciadas por éstas. Pedir RMN cerebral. No
modificar tto eurotox si t4 esta en rango
Panhipopituitarismo supone un hipotiroidismo secundario, por
lo que su tsh siempre estara baja. Pero eso no implica que haya que bajar el
eutirox, xq la tsh siempre estara baja. Tto sustitutivo: eurirox, dacortin y
testosterona en varon (gel diario o inyeccion (testex) cada 12 semanas)
En la primera analítica ante la sospecha de hipotiroidismo o de cribado en
embarazada se debe pedir tsh y t4. Si esta alterado, tratar y entonces repetir
analitica incluyendo antiTPO tras un mes.
Analíticas control cada mes hasta regular tsh y para ajustar bien la dosis.
Eutirox tomarlo en ayunas, no tomar cosas con soja
En pacientes que no normaliza tsh con eutirox de 50 o 100, deberia tener
1.7mg eutirox por kg de peso. La tsh puede tardar en normalizarse meses.
Hipotiroidismo subclinico en no gestante, de novo, sin bocio, t4 normal, ac
antitiroideos (tpo) negativos, no hace falta tratar hasta que la tsh sea mayor
de 10. Sí que se iniciaría eutirox si los TPO fuesen positivos. Lo de no
iniciar tto de eutirox hasta que la tsh sea mayor de 10 se aplica a todos
excepto gestantes y excepto ac antitiroideos positivos. Cuidado al iniciar
eutirox en abuelos con FA (a veces se ingresan para iniciar tto).
Valores normales de Tsh: entre 0.27
y 4.20
Valores normales de Tsh en embarazada:
1er t menor de 2,5 y 2o y 3er trimestre menor de 3
Embarazada puede tomar eutirox,
empezando por 25.
Si tsh es mayor a 3 se puede empezar
con eutirox 50.
Graves no oscila entre hipo e hiper. Suele ser x autoac TSI
SND CUSHING (exceso de cortisol)
Existe
hipopotasemia ya que los corticoides a dosis altas tienen efecto mineralcorticoide)
Cushing
exógeno es el Cushing mas frecuente.
Cushing
endógeno: puede ser ACTH dependiente (causa hipofisaria (Enfermedad de Cushing)
o por causa ectópica como tumores carcinoides, microcitico de pulmón, medular
de tiroides, feocromacitoma...) o ACTH dependiente (causa suprarrenal como
adenoma suprarrenal, hiperplasia nodular y carcinoma suprarrenal).
Clinica
por snd Cushing: hiperpigmentacion, alcalosis metabólica, hipopotasemia,
miopatía proximal.
Clinica
por exceso de corticoides: obseidad troncular, giba bufalo, cara luna
llena, estrías, HTA, astenia, edemas…
Clinica
por exceso de mineralcorticoides: hiperNA, hipoK y alcalosis metabolica.
Clinica
por exceso de andrógenos: virilizacion e hirsutismo (pensar en Ca
suprarrenal)
Clinica
por exceso de ACTH: hiperpigmentacion.
Dx: Cribado con test CLU (cortisol libre urinario en 24h)
y/o test Nugent (cortisol plasmático tras 1mg de dexametasona nocturno (si es
>1.8 confirma Cushing, aunque debe repetirse para asegurarse).
INSUFICIENCIA SUPRARRENAL (déficit
cortisol)
Etiología:
Primaria (Enfermedad de
Adison) (debido a adenitis autoinmune, tbc, micosis, metástasis, hemorragias
graves, fármacos como ketoconazol…)
Central (debido a
hipopituitarismo, déficit aislado ACTH, supresión de eje de fabricacion de
corticoides debido a exceso de corticoides de forma exógena o debido a
hiperproduccion tumoral.
Clínica: astenia, debilidad progresiva, hipoglucemia,
perdida de peso, molestias gastrointestinales, hiponatremia. Además en las
formas Primarias hay hiperpotasemia, acidosis metabólica (al no haber
aldosterona, por lo que se acumula potasio en sangre, por lo que también se
acumulan hidrogeniones en sangre (ya que el K+ siempre va con H+ (excepto
pequeñas excepciones como algunas acidosis tubulares renales)). Puede haber
anemia normo, neutropenia, linfocitosis y eosinofilia.
Dx: Si se sospecha de forma Primaria: Test ACTH
(determina cortisol antes y después de dar ACTH). Si sospecha de forma central:
hipoglucemia insulinica (no hacerlo si antecedentes de epilepsia, diabetes
mellitus…).
Tto: hidrocortisona o dexametasona. Si es una forma
primaria: se puede dar fludrocortisona (ya que en la forma secundaria conserva
mineralcorticoides).
CRISIS ADISONIANA: destaca por retirada
brusca de corticoides, situaciones de estrés, hemorragia suprarrenal bilateral.
Clinica:
astenia, nauseas, vómitos, diarrea, hipoTA, deshidratación.
Tto:
hidrocortisona a dosis altas iv, reposicion salina fisiológica iv, asociando
sueros glucosados ya que suele haber hipoglucemia acompañante.
HIPERMINERALCORTISOLISMO + OTROS
Ante HTA + hipoK, incidentaloma con HTA, HTA en joven y HTA
refractaria a tto: PEDIR ANALITICA CON ALDOSTERONA Y ARP BASALES (suspendiendo
de 2-4sem antes).
Hiperaldosteronismo 1º: HTA, hipoK, alcalosis metabolica,
hiperNa, hipoMg. Su causa mas frecuente es el adenoma suprarrenal (Snd Conn).
FEOCROMACITOMA (las 5Hs): sospecharlo ante HTA,
hiperhidrosis, hipermetabolismo, hiperglucemia, headache (cefalea).
Incidentaloma suprarrenal se controla con pruebas de imagen
y nugent anual, si analitica de estudio de hormonas suprarrenales es normal. Si
es todo normal durante 4 años, se le piede dar el alta
HIPERCALCEMIA
Tiazidas: produce hiperCA, ya que reduce Ca en orina
Diureticos de asa (furosemida): produce hipoCa, ya que
aumenta Ca en orina
Tener en cuenta que el Ca se elimina fácilmente por el
riñon, mientras que el fosforo le cuesta mas que eliminar, por lo que en
insuficiencia renal crónica aumenta la fosforemia.
Solicitar
PTH al encontrar hipercalcemia
Si esta elevada pruede ser por:
hiperPTH primaria por adenoma//litio o tiazidas//hiperCa policalciurica
familar//hiperPTH 2ª.
Si esta disminuido puede deberse
a una hiperCa relacionado con neoplasias
Tto: SIEMPRE HIDRATAR CON SUERO FISIOLOGICO (YA QUE SUELE
ESTAR DESHIDRATADO). Aparte valorar furosemida, calcitriol, bifosfonatos,
corticoides, fosfatos…).
HIPOCALCEMIA
Ante hipoCa
se debe estudiar el fosforo:
Fosforo bajo: déficit o
resistencia Vit D (por desnutrición, malabsorción, raquitismo o anticomiciales).
Fosforo alto: valorar PTH. PTH
alta: pseudohipoPTH. PTH baja: hipoPTH adquirido o congénito.
Hipopth: dar rocaltrol (vit d
hidroxilada, necesaria ya que no tiene pth para convertir vit d en vit d
hidroxilada) y caosina (maximo 3g al dia)
En hipocalcemia grave (eg: 4 o 5):
calciun sandoz 1200/880 cada 8h y rocaltrol 0.5 cada 24h y repetir analitica en
15 dias con calcio, albumina, pth, magnesio, na, k, glucosa, creatinina y
filtrado glomerular
DILSIPEMIA
Dislipemia: estatina a usar hay q
preguntarse q potencia necesitas q tenga segun cifras de colesterol,
insuficiencia renal y posibles interacciones. Simvastatina tiene muchas
interacciones (como pomelo o amlodipino). Pitavastatina y pravastatina no se
metabolizan via citp450 x lo q tiene muy pocas interacciones. Si insuficiencia
renal: usar pitavasatatin
Infarto reciente: buscaremos LDL
menor de 70
Qx bariatrica si imc mayor a 40.
35-40 si comorbilidad asociada. 30-35 si dm mal controlada
Deficit b12: dar optivite sublingual
o im
Orlistat: inhibidor de lipasa. Disminuye absorcion lipidos.
No dar si tb tiene eii. 120mg antes de comida y cena. No lo cubre la SS.
DIABETES MELLITUS
Criterios
diagnosticos:
·
Glucemia
plasmática >126 en ayunas. Confirmarlo repitiendo la prueba.
·
Glucemia
plasmática >200 en cualquier momento del dia con síntomas con diabetes
(polifagia, polidipsia, poliuria y pérdida de peso). NO requiere confrimación.
·
Glucemia
plasmática >200 a las 2h tras administrar SOG 75mg glucosa. Confirmarlo
repitiendo la prueba.
·
HBA1c
plasmática >6.5%. Confirmarlo repitiendo la prueba.
Glucemia entre 100 y 125 en ayunas: glucemia alterada en
ayunas
Intolerancia oral a glucosa: glucemia entre 140 y 200 tras
SOG.
Fenomeno Alba: no
da hipoglucemia. Se produce hiperglucemia por aumento de cortisol y GH. A las
4-5am comienza a aumentar glucosa. Se debe dar más insulina matutina.
Fenomeno Somogyi:
Sí da hipoglucemia. Se produce hipoglucemia nocturna que provoca un aumento de
hormonas contrarregludaoras (cortisol y GH) que hace que después por la mañana
exista hiperglucemia. Se debe disminuidr la insulina lenta por la noche.
Se distingue entre estos dos fenómenos al hacer glucemia
digital a las 3am.
Hipoglucemia
hiperinsulinica: etiología más frecuente: hipoglucemia yatrogenica por insulina
o sulfonilureas. Triada de Whippel presente (síntomas de hipoglucemia
(inicialmente adrenérgicos tipo sudor, temblor, hambre, nerviosismo. Luego
neuroglucopenicos tipo cefalea, focalidad neurológica, somnolencia…). Para su diagnóstico
se necesita solicitar Peptido C. Si está disminuido será una hipoglucemia
debido a insulina exógena. Si Peptido C esta aumentado y las sulfonilureas en
orina están bajas será debido a un insulinoma. S estana ltas será debido a
intoxicación por sulfonilureas. Si sopsechamos un insulinoma se debería
solicitar estudio analítico de insulina, péptido C y proinsulina (que deberían
salir todas aumentadas) y aparte solicitar un TAC abdominal.
Pacientes
con Diabetes en general
Conseguir
HbA1C <7%
Retos de
insulinoterapia: aumentan el peso y pueden producir hipoglucemias.
El tto de DM2 es un verdadero lío, no sólo porque cada dia hay mas
antidiabéticos orales, sino también porque no hay consenso sobre que usar tras
ver que la metformina no es suficiente. Se debe escoger el segundo fármaco
según las preferencias y características del paciente asi como la experiencia y
comoldidad del propio médico.
No asociar idpp con glp1
Sólo se permite por inspección de visado (al menos actualmente) añadir glp1
si esta con imc mayor a 30.
Obesos al inslunizar es un poco desastre, porque aumentan de peso, su gran
tejido adiposo dificulta una buena absorción insulínica…
Abuelita delgada diabética: suele ser conveniente insulinizar
Joven obeso con dm2: metformina y glp1
Glucosuricos (empagliflozina) viene bien en cualquier momento, aunque cuidado
con balanitis candidiasica (tto con crema fluconazol) e infecciones urinarias.
Canaglifozina: glucosurico.
Una buena combinacion en obesos con diabetes mal controlada con metformina:
asociarle idpp y si no es suficiente asociarle un glucosúrico (como la cana o
la empagliflozina)
Dm2 y snd metabolico: buena combinacion es metformina, idpp y pioglitazona.
Si no mejora puedes cambiarle idpp por glp1. Se le podria añadir tambien
empagliflozina (glucosurico). Metformina y pioglitazona son buenos en estos
casos xq disminuyen resistencia periferica de insulina
No asociar glp1 y iddp4.
Sulfonilureas bueno para obesos xq baja peso, pero dan mas itus,hipoTA y se
duda sobre si da mas ictus.
Glp1 semanal 1 pinchazo es comodo pero mas caro. Creo q se llamaba
liraglutide???
Idp4 fmno modifican peso. Son mas caros
Janumet: metformina y idppiv
Trajenta: linagliptina (idppiv). Bueno para pacientes con erc
Invokana: glucosurico (retirar si FG menor a 45).
Diabetico en tto con insulina que tiene cifras bajas de glucemia
ultimamente: si menos de 80, bajar 2U de insulina lenta, si mas de 140 subir 2U
de insulina lenta. Si tiene pauta basal plus, si menos de 150, no poner,
150-200 4U, 200-250 6U, 250-300 8U, >300 12U. Estas pautas pueden variar.
Corticoides orales aumentan glucemia, sobretodo en su ciclo circadiano
(el cortisol endógeno se libera poco antes de despertarse), por lo que se debe
aumentar la insulina x la mañana.
ANTIDIABETICOS ORALES SEGÚN PROTOCOLOS HCUV 2015
Agentes
orales (AO) y otros, excepto insulina
Son
fármacos que mejoran el control metabólico del paciente con diabetes tipo 2
(DM2), tras el fracaso de la dieta y el ejercicio. En general, disminuyen la
HbA1c entre 0,8-1,5%, dependiendo de la HbA1c inicial y de la duración de la
enfermedad, siendo más eficaces al inicio de la enfermedad.
Todos
tienen una eficacia comparable, excepto los inhibidores de las α-glucosilasa
intestinal que son de eficacia menor.
Se clasifican en:
Fármacos que facilitan la acción periférica de la insulina
Metformina.
Glitazonas (pioglitazona).
Fármacos basados en la potenciación del efecto incretina:
Inhibidores
de DPP-4 (sitagliptina, vildagliptina, saxagliptina, linagliptina).
Agonistas del receptor de GLP-1 (vía parenteral). Exenatide, exenatide LAR (semanal),
liraglutide,
lixisenatide.
Fármacos que inhiben los transportadores SGLT-2
(glucosúricos):
Dapagliflozina.
Fármacos reguladores de la secreción de insulina
(secretagogos): Sulfonilureas.
Meglitinidas.
Fármacos que inhiben la α-glucosidasas a nivel intestinal
(retardan la absorción de glucosa):
Acarbosa.
Miglitol.
Metformina
Es
el fármaco oral de primera elección en la diabetes, salvo intolerancia o
contraindicación. No
induce
hipoglucemias, salvo que se administre asociada a sulfonilureas, metiglinidas o
insulina. Se recomienda utilizarla desde el inicio de la enfermedad, asociada a la terapia nutricional y al
incremento
del ejercicio físico. Alguna guía clínica (IDF) la recomienda incluso como
tratamiento preventivo en los individuos con elevado riesgo de desarrollar la
diabetes o prediabetes (glucemia basal alterada, intolerancia oral a la
glucosa).
Dosificación.
La dosis mínima diaria de metformina es de 850 mg al día y máxima de 850 mg x 3
al día. Se debe comenzar con dosis bajas, preferentemente después de la
ingesta, para aumentar gradualmente.
Mecanismos de acción.
Actúa preferentemente disminuyendo la producción hepática excesiva de glucosa.
También, en menor medida, aumenta la utilización periférica de glucosa
(músculo, tejido adiposo). Tiene un cierto efecto anorexígeno y su uso se acompaña
generalmente de pérdida de peso (entre 1,5-2 kg, o más según los casos). Tiene
otras acciones beneficiosas (hipolipemiante, fibrinolítica, etc), aunque menos conocidas.
En pacientes con sobrepeso u obesidad, la metformina disminuyó el riesgo de
infarto agudo de miocardio (UKPDS).
Indicaciones.
Está indicada en todo paciente con diabetes tipo 2. No se debe de utilizar en
caso de insuficiencia hepática grave y en pacientes con insuficiencia renal
avanzada (filtrado glomerular <30 mL/min). Puede utilizarse y es beneficiosa
en pacientes con insuficiencia cardiaca. Evitar su administración 48 h antes de
la cirugía.
Efectos adversos.
Los efectos adversos más frecuentes son gastrointestinales (náuseas, vómitos, dolor
abdominal, diarrea, etc.). Disminuye su frecuencia con incremento gradual de
las dosis. Vigilar periódicamente los niveles de vitamina B12. Excepcionalmente acidosis láctica, debido a una prescripción
inadecuada (ancianos institucionalizados, con pluripatología).
CONTRAINDICACIONES METFORMINA:
Causas de contraindicación:
• Paciente con intolerancia
digestiva a la misma tras varios intentos de mantenimiento de la misma.
• Paciente que estaba tratado y se
confirma Fg <30 ml/min(1)
• Paciente que no la llevaba y
tiene FG < 45 ml/min (1)
• Alergia a metformina.
• Insuficiencia cardíaca grado
III-IV de la NYHA.(2)
• Embarazo (3)
Metformina en embarazadas: solo
hasta semana 14
Glitazonas (:tiazolidinedionas): Pioglitazona
Son
fármacos que mejoran la sensibilidad periférica de la insulina a través de los
PPAR-gamma
potenciando
ciertas acciones de la insulina. Tienen un inicio de acción lento, y requieren
un mínimo de 10-12 semanas para demostrar
toda su eficacia.
Dosificación:
Se administra en dosis única de 30-45 mg/día. En nuestro medio, precisa de
visado. Actualmente existen combinaciones a dosis fijas de pioglitazona/metformina
(15 mg/850 mg, 15 mg/1000 mg).
Mecanismos de acción:
Mejoran preferentemente la sensibilidad periférica a la insulina (músculo y tejido
adiposo) y con ello aumentan la captación periférica de glucosa. En menor
medida, disminuyen producción hepática de glucosa. También disminuyen los
niveles plasmáticos de triglicéridos y de ácidos grasos libres e incrementan
los del cHDL. Reducen algunos marcadores de inflamación y el grosor de la
íntima carotídea.
Indicaciones.
En combinación con metformina,
sulfonilureas o ambas. También puede
administrarse en combinación con
insulina, pero aumento de peso y más riesgo de retención
hídrica). Puede utilizarse de inicio
en pacientes con intolerancia/contraindicación a metformina.
Efectos adversos.
Producen un discreto aumento de peso,
por retención hidrosalina y
redistribución
de la grasa corporal (disminuye la visceral y aumenta la subcutánea). Pueden
producir
edemas en miembros inferiores y disminución de los niveles de hemoglobina, por
retención
hidrosalina. En mujeres postmenopáusicas pueden aumentar el riesgo de fracturas
distales
en miembros. Contraindicadas en
pacientes con insuficiencia cardiaca moderada-grave (clase III/IV de NYHA) o en
enfermedad hepática avanzada.
Fármacos basados en la potenciación del efecto incretina
El
efecto “incretina”, responsable de hasta el 60% del incremento en la secreción
de insulina tras la ingesta, está disminuido en la diabetes tipo 2. Se produce
por la acción de 2 hormonas
gastrointestinales,
el GLP-1 y el GIP. Ambas son inactivados rápidamente (1-2 min) tras su
liberación
por la enzima dipeptidil-peptidasa 4 (DPP-4). La liberación de GLP-1 con la
ingesta
estimula
la secreción de insulina e inhibe la secreción de glucagón, de forma
glucosa-dependiente.
1. Inhibidores de DPP-4
Son
fármacos orales, que se absorben rápidamente, capaces de inhibir la DPP-4
>80% durante más de 16 h después de una sola toma. Reducen la glucemia basal y la posprandial.
Dosificación.
Sitagliptina en dosis única de 100 mg/día, vildagliptina en 2 dosis de 50
mg/día,
saxagliptina
en dosis única de 5 mg/día, linagliptina en dosis única de 5 mg/día. En
general, pueden administrarse una vez al día (salvo vildagliptina), en
cualquier momento del día, y antes, durante o al final de las comidas.
Actualmente existen combinaciones a dosis fijas de sitagliptina/metformina(50
mg/1000 mg), vildagliptina/metformina (50 mg/850 mg, 50 mg/1000 mg), saxagliptina/metformina
(2,5 mg/850 mg y 2,5 mg/1000 mg) y linagliptina/metformina (2,5 mg/850mg y 2,5
mg/1000 mg).
Mecanismos de acción.
Inhiben la acción de la enzima DPP-4, aumentando y prolongado la acción del
GLP-1 endógeno. Aumentan tanto los niveles prandiales como basales de GLP-1. Efecto
neutral respecto al peso.
Indicaciones.
En combinación con metformina, sulfonilureas , glitazonas o insulina. En el
caso de sitagliptina, también en triple terapia asociada a metformina y
glitazonas. También en
monoterapia,
en pacientes con intolerancia o contraindicación de metformina. Debe reducirse
la dosis en caso de insuficiencia renal (GFR< 60 mL/min/1,73 m2), salvo en
el caso de linagliptina que no requiere ajuste (eliminación por vía biliar y
heces).
Efectos adversos.
No producen hipoglucemias, aunque éstas pueden aparecer cuando se asocian a sulfonilureas
o insulina.
2. Agonistas del receptor de
GLP-1
Son
fármacos agonistas del receptor de GLP-1, resistentes a la inactivación de la
DPP-4. Requieren administración
parenteral (subcutánea). Reducen la glucemia basal y la posprandial, y se acompañan
de una pérdida variable pero consistente
de peso.
Dosificación.
Exenatide, iniciar con 5 μg 2 veces al día sc durante 1 mes, para incrementar
según tolerancia a 10 μg sc 2 veces día. Liraglutide, iniciar con 0,6 mg un vez
al día, aumentar a 1,2 mg al día a la semana, y, eventualmente, hasta 1,8 mg al
día. Exenatide LAR, 2 mg a la semana (requiere reconstitución previa a la
inyección). Lixisenatide, iniciar 10 μg
g al día durante 2 semanas, aumentar
hasta 20 μg g al día.
Mecanismos de acción.
Reproducen las acciones dependientes de GLP-1, estimulando de forma
glucosa-dependiente la secreción de insulina y suprimiendo la liberación de
glucagón. Además, reducen el apetito y producen un enlentecimiento del
vaciamiento gástrico.
Indicaciones.
En combinación con metformina, sulfonilureas o ambas, preferiblemente en
pacientes con obesidad (IMC> 30
kg/m2).
También en combinación con insulina (exenatide,
lixisenatide,
liraglutide – recientemente).
Efectos adversos.
Gastrointestinales: náuseas, vómitos. Para minimizar los problemas, evitar
inicialmente
el consumo de comidas grasas y utilizar antieméticos en caso necesario. No
producen hipoglucemias, aunque éstas pueden aparecer cuando se asocian a sulfonilureas.
En estos casos es recomendable reducir la dosis de la sulfonilurea inicialmente
a la mitad.
Sulfonilureas (se usan cada vez menos)
Mecanismos de acción.
Estimulan la secreción de insulina.
Dosificación.
Se recomiendan las sulfonilureas de 2ª (gliclacida, glipizida, glibenclamida,
gliquidona) y, especialmente, las de 3ª generación (glimepiride, gliclacida de acción
prolongada). Comenzar el tratamiento con dosis bajas y aumentar gradualmente.
Las sulfonilureas de 2ª generación se administran en 2-3 tomas por día mientras
que las de 3ª generación, una sola vez al día. La respuesta terapéutica al
tratamiento es precoz, aunque después de 3-5 años puede ocurrir fracaso secundario.
Las dosis recomendadas vienen en la tabla 8-10.
Tabla 8-10. Sulfonilureas. Tipos y dosis recomendadas.
Dosis mínima/día Dosis
máxima/día
Sulfonilureas de 2ª generación
Glibenclamida 2,5
mg 5
mg x 3
Glipizida
2,5 mg 5
mg x 3
Glicacida
80 mg 80
mg x 3
Gliquidona 15 mg 30
mg x 3
Sulfonilureas de 3ª generación
Glimepiride 1
mg 4-6
mg x 1
Glicacida de liberación prolongada 30 mg 90 mg x1 90
mg x1
Indicaciones.
En combinación con metformina, pioglitazona o ambas. así mismo, con inhibidores
de DPP-4, agonistas de GLP-1, y glucosúricos. También con insulina basal,
generalmente asociado a metformina. Puede utilizarse de inicio en pacientes con
intolerancia/contraindicación a metformina.
Efectos adversos.
Están contraindicados en embarazo y lactancia, y debe evitarse su uso en los
pacientes
ingresados. No utilizar en pacientes con insuficiencia hepática y renal. Pueden inducir aumentos de peso, entre
2-3 kg, y provocar hipoglucemias, especialmente las sulfonilureas de 2ª generación.
Meglinidas (apenas se usan)
Mecanismos de acción.
Estimulan la secreción de insulina. Se diferencian de las sulfonilureas por tener
una vida media más corta, que puede contribuir a una menor frecuencia de
hipoglucemias.
Dosificación.
Deben administrarse antes de cada comida. Actualmente, se dispone de la
repaglinida (dosis entre 0,5-4 mg, en las 3 comidas principales) y de la
nateglinida (dosis de 120 mg, en las 3 comidas principales).
Indicaciones.
En general, similares a sulfonilureas.
Efectos adversos.
Evitar la administración concomitante de repaglinida y gemfibrozilo por el
riesgo de hipoglucemia. Inducen aumento de peso, de forma similar a las
sulfonilureas, y tienen menor riesgo de hipoglucemia. Por su metabolización
hepática preferente, pueden utilizarse en casos de insuficiencia renal leve.
Inhibidores de la alfa-glucosidasa: acarbosa y miglitol
Mecanismos de acción.
Reducen la glucemia posprandial.
Dosificación.
Inicialmente, 50 mg 3 veces al día, al inicio de la comida. Puede aumentarse a
100 mg 3 veces día, en caso necesario.
Indicaciones.
En general se utilizan en asociación con AOs o con insulina, aunque pueden
utilizarse en monoterapia.
Efectos adversos.
Gastrointestinales (flatulencia, sensación de plenitud abdominal, ruidos
intestinales,
ocasionalmente diarrea). Contraindicada
en diabetes tipo 1, gestación o lactancia, y en pacientes con trastornos
gastrointestinales previos.
Inhibidores de SGLT-2
Mecanismos de acción.
Bloquean los transportadores SGLT-2, situados en el túbulo contorneado proximal
de la nefrona, y que son responsables del 90% de la reabsorción renal de
glucosa. De esta manera induciendo glucosuria disminuyen la hiperglucemia basal y posprandial, y se asocian con pérdida
de peso y reducción de la presión arterial sistólica. Su eficacia depende
del filtrado glomerular del paciente, disminuyendo ésta cuando es <60
mL/min/1,73 m2.
Dosificación. Dapagliflozina
10 mg al día, se administra en cualquier momento del día, con
independencia
de las comidas. Canagliflozina (100 y 300 mg al día) y empagliflozina (10 y 25
mg al día).
Indicaciones.
Puede utilizarse en monoterapia o en combinación con cualquier agente oral (evitar combinarlo con glitazonas) o
insulina, por su mecanismo de acción es independiente de la secreción residual
de insulina. No obstante, sólo está
financiado en nuestro país en combinación con metformina, cuando la adición de
sulfonilureas está contraindicada. Dapagliflozina no puede utilizarse con
filtrado glomerular <60 mL/min/1,73 m2.
Efectos adversos. No inducen hipoglucemia por sí
mismo, salvo en combinación con secretagogos o insulina. Por ello, se
recomienda al inicio del tratamiento reducir la dosis de secretagogos a la
mitad y de la insulina basal en un 10-20%, para ajustar posteriormente. Pueden inducir poliuria, polaquiuria y, ocasionalmente,
nicturia, aunque estos efectos ocurren más al inicio del tratamiento cuando la
hiperglucemia es mayor. De forma consistente, estos fármacos aumentan la
frecuencia de micosis genitales,
sobretodo en mujeres. Más raramente, se han reportado efectos adversos relacionados
con la depleción de volumen (hipotensión
ortostática, deshidratación, etc.). Contraindicado
la asociación con diuréticos del asa.
Tratamiento insulínico
En
la DM2, el deterioro progresivo de la función beta pancreática provocará un
fallo creciente del tratamiento con agentes orales, y muchos pacientes
necesitarán insulina para conseguir
alcanzar/mantener
los objetivos glucémicos.
Pautas
− Pauta inicial recomendada. Adición de insulina basal al
tratamiento previo con AO: insulina
glargina
(1 dosis), levemir o NPH (1-2 dosis). Dosis inicial 0,2-0,3 U/kg, ajustando
hasta
conseguir
una glucemia basal entre 80-120 mg/dL. Si son 2 dosis, ajustar la dosis
matutina
con
la glucemia antes de la cena. En combinación sólo con metformina, menor
ganancia
ponderal
y mayores dosis. Asociada a metformina y sulfonilureas, mayor ganancia ponderal
y
necesidad de dosis menores. También pueden asociarse con/sin metformina, a inhibidores
de DPP-4, agonistas del receptor de GLP-1 (exenatide, lixisenatide,
liraglutide) e inhibidores de SGLT-2.
− Cuando fracasa la pauta anterior, existen diversas
alternativas: adición de una o más dosis
de
insulina prandial a la insulina basal (estrategia Basal Plus y Basal Bolus) o
sustituir la
insulina
basal por mezclas prefijadas de insulina (insulina premezclada), 2-3 veces al
día.
− Basal
Plus. Se basa en la adición de
una única dosis de insulina rápida antes de la comida
principal,
manteniendo el tratamiento previo con insulina basal en combinación con
agentes
orales. La comida principal se define
como aquella que provoca la mayor elevación
de la glucemia posprandial. Comenzar con 0,05-0,1 U/kg o con 4 UI, ajustando hasta
conseguir
una glucemia posprandial a las 2 horas menor de 140 mg/dL (más conservador
<180
mg/dL). Es recomendable suspender el tratamiento previo con secretagogos.
− Insulinas
premezcladas (1-3 dosis). Existen
diversas formulaciones con insulina regular,
lispro
o aspart (regular- NPH 30/70, lispro- NPL 25%/75% y 50%/50%, aspart- NPA 30%/70%
y
70%/30%). Son eficaces cuando se utilizan de forma adecuada, pero con frecuencia se
asocian con un control metabólico
insuficiente, riesgo aumentado de hipoglucemias e
incremento ponderal excesivo.
− Basal
Bolus. La estrategia Basal-Bolus es la que mejor reproduce la secreción
fisiológica de
insulina, aunque requiere
generalmente ≥4 inyecciones diarias. Se utilizan sólo en pacientes
seleccionados y motivados, o tras el
fracaso de las alternativas previas. Consiste
en la
administración
de análogos de acción rápida o insulina regular antes de las comidas
principales con insulina glargina (1 dosis), detemir o
insulina NPH (2 dosis).
Cuando insulinizar?:
Ø Insulinopenia
Ø Paciente con síntomas cardinales (poliuria,
polidipsia, polifagia y pérdida de peso)
Ø Insuficiencia renal o hepática graves
Ø Hiperglucemia no controlada previamente con
dieta, ejercicio y antidiabéticos no insulínicos
Ø Insulinización temprana si HbA1c > 9%
(según guías)
Ø Enfermedades interrecurrentes que han
requerido insulinización
Ø Embarazo
Ø Descompensaciones
hiperosmolares/cetoacidosis
Ø Pérdida de peso inexplicable por dieta hipocalórica
o cetonuria intensa.
Indicaciones insulinización:
•
Priorizar :
–
3 fármacos orales y mal control
(HbA1c>objetivo individualizado)
•
Recomendable:
–
2 fármacos orales y mal control
•
GB >180 mg/dl repetidamente
•
Evolución > 10 años
•
Péptido C < 1.5 (vn 1,1 a 5.0 ng/ml )
•
Más de 1% de objetivo deseado de control
•
Optativo:
–
Paciente delgado + ECV + Metformina y mal
control
Cabe destacar el énfasis sobre la individualización de los objetivos terapéuticos:
Ø HbA1c
< 6,5% si < 70 años, no complicaciones ni comorbilidades, < 10
años evolución.
Ø HbA1c
< 7,5% si > 70 años, con complicaciones o comorbilidades, > 10 años
evolución (hay que ser más laxo con los abuelitos).
Ø Si
el paciente presenta una HbA1c mayor de 8.5% y está sintomático, plantea
insulina más metformina.
Iniciar con insulina
basal. Si no se alcanza el control tras llegar a >0.5 UI/kg/dia, considerar
añadir un arGLP1 o añadir una insulina rápida (terapia basal plus) en la comida
principal o cambiar la insulina basal a premezclada al dia. Si no se alcanza el
control pasar a insulina basal mas insulina rápida antes de las comidas
(terapia basal bolos).
Insulina
basal:
Inicio:
10 U/día o 0,1-0,2 U/Kg/día
• Ajuste:
↑ 10-15% o 2-4 U una o dos veces a la semana hasta GA en objetivo
• Si
Hipoglucemia: Buscar y tratar causa y ↓ 4 U o 10-20% de la dosis
Ajuste de
insulina basal:
• Una
vez que glucemia basal < 130 mg/dl se determinará HbA1c pasados 2 a 3 meses:
• Si
< 7,5% se mantendrá pauta.
• Si
≥ 7,5% valorar la intensificación de la terapia insulínica.
 |
||||||||
 |
||||||||
Paciente con dificultades para manipulación de insulinas: es
recomendable innolet (https://www.youtube.com/watch?v=kk6Qx7LZ1cU)
Insulina no usada: generalmente almacenar en nevera.
Insulina en uso: a temperatura ambiente.
HbA1c: 6.5-8: metformina. 8-10: 2ADO (Metformina mas otro
como idppiv). >10: Insulinización.
Si se aplica alcohol antes de inyectar (no recomendable
hacerlo), se debe esperar a que se seque el alochol ante de aplicar la
insulina. Tras aplicar insulina, mantener apretado unos segundos.
En caso de alcoholismo crónico e hipoglucemia, no es
recomendable dar glucagón sino suero glucosado (ya que el glucagón aumenta el
uso de glucógeno hepático).
En la insulinización: 1º ajustar insulina basal. 2º:
plantearnos insulina posprandial (añadir en glucemia posprandial mas elevada
(aumentar 4U o 10% de la basal. Luego subir 2U hasta que la posprandial sea
<180). Si HbA1C aumentada pero insulina basal normal, plantearse aumentar
insulina posprandial mas elevada.
Glucemia precena alta: aumentar insulina rápida en comida.
Glucemia precomida alta: aumentar insulina rápida en cena.
Importante en la insulinización modo basal plus: 50% de las
unidades necesitadas que sea insulina basal, y el otro 50% que sea insulina
posprandial (en aquella comida del dia que suba mas su glucemia).
Ante la toma de corticoides de acción prolongada: modificar
insulina basal. Si son de acción media (como el urbason): ajustar insulina rápida.
LIRAGLUTIDE: AGONISTA GLP1: VICTOZA (SUBCUTANEO) SITAGLIPNINA: IDPPIV: JANUVIA SITAGLIPNINA + METFORMINA: JANUMET DAPAGLIFLOZINA: ISGLT2: FORXIGA PIOGLITAZONA: ACTOS |
||||||||























No hay comentarios:
Publicar un comentario